Рак на белите дробови
| Ве молиме, обрнете внимание на ова важно предупредување во врска со темите од областа на медицината (здравјето). |
| Рак на бели дробови | |
|---|---|
 | |
| Рендгенска снимка на која е прикажан тумор на белите дробови (означен со стрелка) | |
| Специјалност | Онкологија |
| Симптоми | Кашлање (вклучувајќи искашлување на крв), губење на телесна тежина, недостиг на воздух, болка во градите[1] |
| Вообичаена појава | ~70 години[2] |
| Видови | Ситноклеточен белодробен карцином, неситноклеточен белодробен карцином[3] |
| Ризик-фактори | Пушење тутун, генетски фактори, радон, азбест, загадување на воздухот[4][5] |
| Дијагностички метод | Медицинско снимање, ткивна биопсија[6][7] |
| Третман | Хирургија, хемотерапија, радиотерапија[7] |
| Прогноза | Стапка на петгодишно преживување 17.4% (САД)[2] |
| Честота | 3.3 милиони заболени (2015)[8] |
| Смртни случаи | 1.7 милиони (2015)[9] |
Рак на бели дробови е болест карактеризирана со неконтролиран клеточен раст во ткивата на белиот дроб. Ако се остави без лекување, овој раст може да се прошири надвор од белите дробови во други делови од телото, преку процес којшто се нарекува метастазирање. Повеќето ракови кои почнуваат во белите дробови, наречени примарни белодробни тумори, се карциноми кои потекнуваат од епителни клетки. Главната поделба на белодробниот карцином е на ситноклеточен белодробен карцином (англиски: small cell lung carcinoma) и неситноклеточен белодробен карцином (non-small cell lung carcinoma).[3] Најчестата причина за белодробен рак е долготрајно пушење тутун.[7] Непушачите заземаат 15% од случаите со рак,[10] а во овие случаи болеста често се препишува на комбинација од генетски фактори,[11] изложеност на радон,[11] азбест[5] и загадување на воздухот,[11] вклучувајќи и пасивно пушење.[4][12][13]
Најчестите симптоми се кашлање (вклучувајќи искашлување на крв), губење на телесна тежина и недостиг на воздух.[1] Ракот на белите дробови може да се види на градна радиографија и компјутеризирана томографија. Дијагнозата се потврдува со биопсија.[6] Таа вообичаено се извршува преку бронхоскопија или преку биопсија водена од компјутеризирана томографија. Лекувањето и прогнозата зависат од хистолошкиот вид на рак, стадиумот (степен на ширење) и општата состојба на пациентот. Во вообичаените форми на лекување се вклучени хируршка операција, хемотерапија и радиотерапија. Крупноклеточниот карцином понекогаш се лекува со операција, додека ситноклеточниот обично подобро реагира на хемотерапија и радиотерапија.[14]
Ширум светот, белодробниот рак е најчестата причина за канцер-асоцирана смртност меѓу мажите и жените и е одговорна за 1,38 милиони смртни случаи годишно од 2008 година.[15] Севкупно, 17.4% од луѓето во САД дијагностицирани со рак на белите дробови преживуваат пет години по дијагнозата,[2] додека во земјите во развој исходот во просек е полош.[16]
Класификација[уреди | уреди извор]
Белодробните ракови се класифицираат според хистолошкиот тип[6] Оваа класификација има важни импликации за клиничкото водење и прогнозата на болеста. Огромното мнозинство на белодробни ракови се карциноми — злоќудни тумори кои потекнуваат од епителни клетки. Белодробните карциноми се категоризираат според големината и изгледот на злоќудните клетки, видени од страна на патолог под микроскоп. Двете општи класи се неситноклеточен (non-small cell) и ситноклеточен (small cell) белодробрен карцином.[17]
-
Аденокарцином
-
Бронхоалвеоларен карцином
-
Сквамоцелуларен карцином
-
Крупноклеточен карцином
-
Ситноклеточен карцином
Неситноклеточен белодробен карцином[уреди | уреди извор]
| Хистолошки тип | Инциденца (на 100,000 годишно) |
|---|---|
| Сите типови | 66,9 |
| Аденокарцином | 22,1 |
| Сквамозен карцином | 14,4 |
| Ситноклеточен карцином | 9,8 |

Постојат три главни поттипови: аденокарцином, сквамозен карцином и крупноклеточен белодробен карцином.[1]
Приближно 40% од белодробните ракови се аденокарциноми. Овој тип на тумор обично потекнува во периферните белодробни ткива.[6] Повеќето случаи на аденокарцином се поврзани со пушење; сепак, меѓу луѓето кои имаат испушено помалку од 100 цигари во нивниот живот („кои никогаш не пушеле“),[1] аденокарциномот е најчестата форма на белодробен рак.[18] Еден поттип на аденокарцином, бронхоалвеоларен карцином, е почест кај жени кои никогаш не пушеле и може да има различни одговори на терапија.[19]
Сквамозниот карцином е одговорен за околу 30% од белодробните ракови. Тие обично се појавуваат близу големи дишни патишта. Во средината на овој тумор често се наоѓа некроза и празнини.[6]
Околу 9% од белодробните ракови се крупноклеточни карциноми. Тие се наречени така затоа што туморските клетки се големи, со многу цитоплазма, големo јадро и назначени јадренца.[6]
Ситноклеточен белодробен карцином[уреди | уреди извор]

Кај ситноклеточниот белодробен карцином, клетките содржат густи невросекреторни гранули (везикули кои содржат невроендокрини хормони) кои кај овој тумор предизвикуваат поврзаност со ендокрин/паранеопластичен синдром.[20] Повеќето случаи се јавуваат во поголемите дишни патишта (примарни и секундарни бронхи).[21] Овие тумори растат бргу и се шират рано во текот на болеста. 60–70% имаат метастатска болест во моментот на откривање. Овој тип на белодробен рак е силно поврзан со пушење.[1]
Други[уреди | уреди извор]
Четири главни хистолошки поттипови се препознаваат, иако некои ракови можат да содржат комбинација од различни поттипови.[17] Во ретките поттипови спаѓаат жлездени тумори, карциноид и недиференцирани карциноми.[1]
Метастази[уреди | уреди извор]
Белите дробови се често место за метастази од тумори од други делови на телото. Овие тумори се нарекуваат секундарни и се класифицираат според местото на потекло; на пример, рак на дојката којшто се проширил до белите дробови се нарекува метастатски рак од дојката. Метастазите често имаат карактеристичен кружен изглед на граден радиограм.[22]
| Хистолошки тип | Имунолошко боење |
|---|---|
| Сквамозен карцином | позитивен за CK5/6 негативен за CK7 |
| Аденокарцином | позитивен за CK7 позитивен за TTF-1 |
| Крупноклеточен карцином | негативен за TTF-1 |
| Ситноклеточен карцином | позитивен за TTF-1 позитивен за CD56 позитивен за хромогранин позитивен за синаптофизин |
Примарните белодробни тумори најчесто метастазираат во мозокот, коските, црниот дроб и надбубрежната жлезда.[6] Имунолошко боење на материјал од биопсија е честопати од помош за утврдување на оригиналниот извор на метастазата.[23]
Знаци и симптоми[уреди | уреди извор]
Во симптомите и знаците коишто можат да укажат на белодробен рак спаѓаат:[1]
- кашлање
- загуба на телесна тежина
- диспнеја (глад за воздух)
- градна болка
- хемоптиза (искашлување на крв)
- коскена болка
- барабанести прсти
- треска
- замор
- опструкција на горната шуплива вена
- дисфагија (отежнато голтање)
- визинг (дишни свирежи)
Ако туморот расте во дишен пат, може да го попречува протокот на воздухот, предизвикувајќи отежнато дишење. Опструкцијата може да води до собирање на секрети зад блокот и може да предиспонира кон пневмонија.[1]
Зависно од типот на туморот, вниманието кон болеста може најпрво да биде привлечено од страна на таканаречениот паранеопластичен синдром.[24] Во белодробниот рак, овој синдром во себе може да вклучи Ламберт-Итонов мијастеничен синдром (мускулна слабост заради автоантитела), хиперкалцемија или синдром на несоодветно лачење на антидиуретски хормон. Туморите во врвот (латински: apex) на белодробното крило, познати како Панкост тумори, можат да се прошират во локалниот дел на симпатичкиот нервен систем, водејќи до Хорнеров синдром, како и до оштетување на брахијалниот плексус.[1]
Многу од симптомите на белодробен рак (намален апетит, губење на телесна тежина, треска, замор) се неспецифични.[6] Кај многу пациенти, ракот веќе се има проширено надвор од изворното место уште пред да се појават симптомите и да се побара медицинска помош. Чести места на метастазирање се: мозок, коска, надбубрежна жлезда, контралатералното (спротивното) белодробно крило, црниот дроб, перикардот и бубрезите.[25] Околу 10% од луѓето со белодробен рак немаат симптоми за време на дијагнозата — овие тумори се откриваат случајно преку рутинска градна радиографија.[21]
Причини[уреди | уреди извор]
Туморите се развиваат по оштетување на ДНК. Ова генетско оштетување ги засега нормалните функции на клетката, вклучувајќи клеточна пролиферација, програмирана клеточна смрт (апоптоза) и поправка на ДНК. Како што се насобира поголемо оштетување, така се зголемува ризикот за рак.[26]
Пушење[уреди | уреди извор]

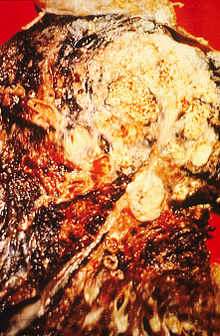
Пушењето, особено на цигари, е убедливо главниот придонесувач кон белодробен рак.[27] Чадот од цигарите содржи преку 60 познати карциногени[28], вклучувајќи радиоизотопи на радон, нитрозамин и бензопирен. Дополнително на тоа, никотинот најверојатно го намалува имуниот одговор кон злоќудниот раст во изложеното ткиво.[29] Ширум развиените земји во 2000 година, 91% смртните случаи поврзани со белодробен рак биле препишани на пушење (71% за жените).[30] Во САД, пушењто е одговорно за 80-90% од случаите со белодробен рак.[1]
Пасивното пушење — вдишувањето на чад од цигарите кои ги пуши некој друг — е причина за белодробен рак кај непушачите. Како пасивен пушач може да се класифицира било која личност која живее или работи со пушач. Истражувањата од САД,[31][32] Европа,[33] Обединетото Кралство,[34] и Австралија[35] доследно покажуваат значајно зголемен ризик за рак меѓу оние кои се изложени на пасивно пушење.[36] Оние кои живеат со лице кое пуши имаат зголемување на ризикот од 20-30%.[37] Пасивното пушење причинува околу 3.400 смртни случаи од белодробен рак годишно во САД.[32]
Гас на радон[уреди | уреди извор]
Радон е гас без боја и мирис кој се создава од распаѓањето на радиоактивен радиум, кој пак, од своја страна е распаден производ на ураниумот којшто се наоѓа во кората на Земјата. Производите од радијационото распаѓање го јонизират генетскиот материјал, предизвикувајќи мутации кои понекогаш можат да бидат канцерогени. Радонот е втората најчеста причина за белодробен рак во САД, по пушењето.[32] Ризикот се зголемува за 8-16% за секоe зголемување на концентрацијата на радон од 100 Bq/m³.[38] Нивоата на радон варираат по локации и по составот на земјиштето и камењата. На пример, во одредени области, како Корнвол во Обединетото Кралство (каде што има гранит како супстрат), гасот на радон е голем проблем и зградите се принудени да бидат вентилирани за да се намалат концентрациите на радон. Агенцијата за заштита на животната средина на Соединетите Држави проценува дека во 1 од 15 домови во САД, нивоата на радон се над препорачаните од 4 pCi/L (148 Bq/m³).[39]
Азбест[уреди | уреди извор]
Азбестот може да предизвика многу белодробни болести, вклучувајќи рак. Постои синергистички ефект меѓу пушењето тутун и азбестот во создавањето на белодробен рак.[5] Азбестот исто така може да предизвика тумор на плеврата кој се нарекува мезотелиом (кој се разликува од белодробниот рак).[40]
Загадување на воздухот[уреди | уреди извор]
Загадувањето на надворешниот воздух има мал ефект во зголемувањето на ризикот од белодробен рак.[11] Ситните честички (PM2.5) и сулфатните аеросоли кои можат да бидат ослободени во издувните гасови од сообраќајот, се поврзани со благо покачен ризик.[11][41] За азот диоксид, зголемување од 10 ppb го зголемува ризикот за 14%.[42] Загадувањето на воздухот се смета дека е одговорно за 1-2% од случаите на белодробен рак.[11]
Генетика[уреди | уреди извор]
Постои генетска склоност кон белодробен рак. Кај роднините на луѓе со белодробен рак, ризикот е зголемен за 2,4 пати. Ова можеби е резултат на генетски полиморфизам.[43]
Патогенеза[уреди | уреди извор]
Слично на други тумори, белодробниот рак започнува преку активација на онкоген или деактивација на тумор-супресорни гени.[44] Онкогените се гени за кои се верува дека ги прават луѓето поподложни кон развивање на тумор. Протоонкогените се гени кои се претвораат во онкогени при изложување на одредени карциногени.[45] Мутации во K-ras протоонкогенот се одговорни за 10-30% од белодробните аденокарциноми.[46][47] Рецепторот за епидермалниот фактор за раст (РЕФР) ја регулира клеточната пролиферација, апоптоза, ангиогенеза и туморска инвазија.[46] Мутациите и амплификацијата на РЕФР се чести во неситноклеточните белодробни карциноми и ја нудат основата за лекување со РЕФР-инхибитори. Her2/neu е поретко засегнат.[46] Хромозомско оштетување може да доведе до губиток на хетерозиготност. Ова може да предизвика онеспособување на туморопотиснувачките гени. Оштетување на хромозомите 3p, 5q, 13q и 17p се особено чести во ситноглеточниот белодробен карцином. Тумор-супресорниот ген p53, сместен на хромозомот 17p, е засегнат во 60-75% од случаите.[48] Други гени кои се честопати мутирани или амплифицирани се c-MET, NKX2-1, LKB1, PIK3CA, and BRAF.[46]
Дијагноза[уреди | уреди извор]

Правењето на градна радиографија е еден од првите истражувачки чекори ако пациентот пријави симптоми кои наведуваат кон белодробен рак. Тој може да открие очигледна маса, проширување на средноградието (медијастинумот — што сугерира ширење на туморот кон тамошните лимфни јазли), ателектаза (колапс), консолидација (пневмонија) или плеврална ефузија.[7] Компјутеризираната томографија обично се користи за добивање на повеќе информации за видот и зафаќањето на болеста. Биопсија водена преку КТ или преку бронхоскопија често се користи за да се земе примерок од туморот за хистопатологија.[21]

Белодробниот рак често се јавува како единечен белодробен јазол на граден радиограм. Сепак, можните диференцијални дијагнози во овој случај се многу. Голем број други болести исто така го даваат овој изглед, како туберкулоза, габични инфекции, метастатски рак или одредени фази од пневмонија. Помалку чести причини за единечен белодробен јазол се хамартоми, бронхогени цисти, аденоми, артериовенски малформации, ревматоиден јазол, Вегенерова грануломатоза или лимфом.[49] Белодробниот рак исто така може да биде и случаен наод како единечен белодробен јазол, пронајден на граден радиограм или скен од КТ кои биле направени заради друга причина.[50] Дефинитивната дијагноза на белодробен рак се основа на хистолошкиот преглед на сомнително ткиво во контекст на клиничките и радиолошките наоди.[1]
Стадиум[уреди | уреди извор]
Одредувањето на стадиумот на белодробниот рак е проценка на степенот на ширење на ракот од неговиот оригинален извор. Претставува еден од факторите кои влијаат врз прогнозата и потенцијалната терапија.[1]
Првичната евалуација на неситноклеточните белодробни тумори го користи системот за класификација TNM. Тој ја опишува големината на примарниот тумор, зафаќањето на лимфни нодуси (јазли) и појавата на далечни метастази. По ова, користејќи ги критериумите на TNM, се доделува група, која има опсег од окултен рак, низ стадиум 0, IA (еден-A), IB, IIA, IIB, IIIA, IIIB to IV (четири). Овие стадиуми помагаат со изборот на терапијата и одредувањето на прогнозата.[51] Ситноклеточниот карцином традиционално е класифициран во ограничен стадиум (ограничен на една половина од градниот кош и во опсег на единечно поле за радиотерапија) или обемен стадиум (пораширена болест).[1] Сепак, класификацијата TNM и групирањето се корисни за давањето на прогноза.[51]
И за ситноклеточниот и за неситноклеточниот карцином има два вида на евалуации за одредување на стадиум: клиничко одредување на стадиум и хируршко одредување на стадиум. Клиничкото се врши пред дефинитивниот хируршки зафат. Се основа врз резултатите од имиџинг-техниките (како на пример, компјутеризираната томографија) и резултатите од биопсија. Хируршкото одредување на стадиум се врши или интра- или постоперативно и се основа на хируршките и клиничките наоди, вклучувајќи и земањето на примерок од торакалните лимфни јазли.[6]
Превенција[уреди | уреди извор]
Превенцијата е најисплатливиот начин за намалување на појавата на белодробен рак. Додека индустриските и домашните карциногени во повеќето земји се препознаени и забранети, пушењето на тутун е сè уште широко застапено. Елиминацијата на пушењето на тутун е примарна цел во превенцијата на белодробен рак, а поединечниот прекин на пушењето е важно превентивно средство во овој процес.[52]
Законските интервенции за намалување на пасивното пушење на јавни места, како на пример ресторани и работни места, стануваат сè почести во многу западни земји.[53] Во Бутан има целосна забрана за пушење од 2005 година.[54] Индија вовела забрана за пушење во јавност во октомври 2008 година.[55]
Светската здравствена организација има дадено повик до владите за донесување на целосна забрана на рекламирањето на производи од тутун за да се спречи пушењето кај младите. Тие проценуваат дека таквите забрани го имаат намалено пушењето за 16% во оние места каде што се применети.[56]
Долготрајната употреба на додатоци на витамин А,[57][58] витамин C,[57] витамин D[59] или витамин E[57] не го намалуваат ризикот од белодробен рак. Некои студии сугерираат дека луѓето кои имаат начин на исхрана кој вклучува повеќе зеленчук и овошје, имаат понизок ризик од белодробен рак.[32][60] Сепак, се верува дека ова е можеби резултат на придружен фактор (англиски: confounding), односно дека поврзаноста е видена во погрешно светло, затоа што е игнорирано влијанието на некој друг фактор. Поригорозни студии немаат докажано јасна поврзаност.[60]
Скрининг[уреди | уреди извор]
Скрининг претставува употреба на медицински испитувања за откривање на болеста кај луѓе кои не покажуваат симптоми. Можни тестови за скрининг на белодробен рак се цитологија на примерок од спутум, градна радиографија и компјутеризирана томографија (КТ). Програмите за скрининг со цитологија немаат покажано некоја придобивка.[61] Годишниот скрининг на оние кои имаат висок ризик (т.е. се на возраст од 55 до 79 години имаат пушено повеќе од 30 години или оние кои претходно имале белодробен рак) преку КТ со ниски дози може да даде апсолутно намалување на смртноста од белодробен рак за 0,3% (релативно намалување од 20%).[62][63] Можните ризици од скринингот не се добро познати.[64]
Лекување[уреди | уреди извор]
Лекувањето на белодробниот рак зависи од специфичниот клеточен тип на ракот, колку далеку е истиот раширен и општата здравствена состјба на пациентот. Тоа најчесто опфаќа палијативна грижа,[65] хирушка операција, хемотерапија и радијациона терапија.[1]
Операција[уреди | уреди извор]

Ако истражувањата потврдат дека станува збор за неситноклеточен карцином, стадиумот мора да биде потврден за да се одреди дали болеста е локализирана и подложна на операција или е раширена до степен каде што не може да се лекува хируршки. За ова се користи скен со компјутеризирана томографија и позитрон емисиона томографија (ПЕТ).[1] Ако постои сомнеж за зафаќање на медијастиналните лимфни јазли, тогаш може да се користи медијастиноскопија за да се земе примерок од јазлите, што ќе помогне во одредувањето на стадиумот.[66]
Испитувања на крвта и белодробни функционални тестови се исто така потребни за проценка на тоа дали пациентот е доволно здрав за да биде подложен на операција.[21] Ако белодробните функционални тестови откријат слаби дишни резерви, операцијата може да биде контраиндицирана.[1]
Во повеќето случаи на неситноклеточен карцином во ран стадиум, отстранувањето на резен од белодробното крило (лобектомија) претставува хируршки третман на избор. Кај пациентите кои се непогодни за полна лобектомија, може да се направи помала, сублобарна ексцизија (англиски: wedge resection). Оваа сублобарна ексцизија има поголем ризик од повторно појавување на болеста во споредба со лобектомијата.[67] Терапијата со радиоактивен јод на рабовите на сублобарната ексцизија може да го намали ризикот од повторно појавување.[68] Поретко се врши отстранување на цело белодробно крило (пневмонектомија).[67]
Видео-асистираната торакоскопска хирургија и лобектомијата со ВАТХ (англиски: Video-assisted thoracoscopic surgery, VATS lobectomy) претставуваат минимално инвазивен пристап кон операцијата на белодробен рак.[69] Лобектомијата со ВАТХ е подеднакво делотворна во споредба со конвенционалната отворена лобектомија и е со помалку постоперативни потешкотии.[70]
Кај ситноклеточниот белодробен карцином, обично се користи хемотерапија и/или радиотерапија.[71] Сепак, улогата на хирургијата во лекувањето на ситноклеточниот карцином се преиспитува. Операција би можела да го подобри исходот заедно со хемотерапија и зрачење во ситноклеточен карцином во ран стадиум.[72]
Радиотерапија[уреди | уреди извор]
Радиотерапија често се дава заедно со хемотерапија и може да се користи за лекување на пациенти со неситноклеточен белодробен карцином кои не се подобни за операција. Оваа форма на радиотерапија со висок интензитет се нарекува радикална радиотерапија.[73] Подобрување на оваа техника претставува режимот на континуирна хиперфракционирана радиотерапија (англиски: Continuous hyperfractionated accelerated radiotherapy (CHART)) кај која висока доза на радиотерапија се дава во краток временски период.[74] Постоперативната торакална радиотерапија, општо, не треба да се користи по операција за неситноклеточен карцином.[75] Некои пациенти со зафаќање на медијастинални лимфни јазли (N2), можат да имаат корист од постоперативна радиотерапија.[76]
За случаи на ситноклеточен белодробен карцином кои се потенцијално лечливи, градната радиотерапија честопати е препорачана како додаток на хемотерапија.[6]
Ако туморскиот раст блокира краток дел од бронх, може да се даде брахитерапија (локализирана радиотерапија) директно во дишниот пат за да се создаде проодност.[77] Споредено со надворешната радиотерапија, брахитерапијата дозволува намалување во времетотрањето на третманот и намалена изложеност на зрачење на здравствените работници.[78]
Профилактичното кранијално зрачење (англиски: Prophylactic cranial irradiation (PCI)) е вид на радиотерапија, насочена кон мозокот, чија цел е да се намали ризикот од метастази. Тоа е најкорисно кај ситноклеточниот белодробен карцином. Кај случаи со стадиум на локализирана болест, профилактичкото кранијално зрачење го зголемува тригодишното преживување од 15% на 20%; кај раширена болест, едногодишното преживување се зголемува од 13% на 27%.[79]
Скорешните подобрувања во насочувањето и снимањето доведоа до развивање на стереотактично зрачење во лекувањето на белодробен рак во ран стадиум. Кај оваа форма на радиотерапија, високи дози се доставуваат во мал број на сесии користејќи стереотактични техники за насочување. Нејзината употреба е првично кај пациенти кои не се кандидати за операција заради постоење на медицински коморбидитети.[80]
За пациентите и со неситноклеточен и со ситноклеточен карцином, помали дози на зрачење на градите можат да се користат за контрола на симптомите (палијативна радиотерапија).[81]
Хемотерапија[уреди | уреди извор]
Режимот на хемотерапија зависи од типот на тумор.[6]
Ситноклеточен белодробен карцином[уреди | уреди извор]
Дури и ако е во релативно ран стадиум, ситноклеточниот белодробен карцином се примарно се лекува со хемотерапија и зрачење.[82] Кај ситноклеточниот карцином најкористени лекови се cisplatin и etoposide.[83] Комбинации со carboplatin, gemcitabine, paclitaxel, vinorelbine, topotecan и irinotecan исто така се користат.[84][85]
Неситноклеточен белодробен карцином[уреди | уреди извор]
Напреднатиот неситноклеточен карцином често се лекува со cisplatin или carboplatin во комбинација со gemcitabine, paclitaxel, docetaxel, etoposide или vinorelbine, а во скоро време pemetrexed стана достапен.[86][87][88] Во овие случаи, хемотерапијата го подобрува преживувањето и се користи како прва линија на лекување ако пациентот е доволно здрав за лекувањето.[89]
Адјувантна хемотерапија[уреди | уреди извор]
Адјувантна хемотерапија претставува употреба на хемотерапија по оперативен зафат за да се подобри исходот. Кај неситноклеточниот карцином се земаат примероци од соседните лимфни јазли за време на операцијата за да помогнат во одредувањето на стадиумот. Ако се потврди стадиум II или III, адјувантната хемотерапија го подобрува петгодишното преживување за 5%.[90][91] Поновата комбинација на vinorelbine и cisplatin е поделотворна од постарите режими.[91]
Адјувантната хемотерапија за пациенти со рак во стадиум IB е контроверзна, затоа што клиничките испитувања немаат јасно прикажана придобивка во преживувањето.[92][93] Резултатите од испитувањата со преоперативна хемотерапија (неоадјувантна хемотерапија) кај операбилен неситноклеточен белодробен карцином се неубедливи.[94]
Палијативна нега[уреди | уреди извор]
Палијативната грижа може да биде соодветна кај пациенти со неизлечлива болест.[21] Овој пристап дозволува додатно разгледување на опциите за лекување и дава можност за доаѓање до добро промислени одлуки[95][96] кои ќе избегнат некорисна, а скапа нега на крајот од животот.[96]
Хемотерапија може да биде комбинирана со палијативна нега во лекувањето на неситноклеточен белодробен карцином. Кај напредната форма на овој карцином, соодветна хемотерапија го подобрува просечното преживување во споредба со само потпорна нега, а истовремено и го подобрува квалитетот на животот.[97] Со добра физичка кондиција, одржувањето на хемотерапијата за време на палијативната нега нуди 1,5 до 3 месеци продолжено преживување, олеснување на симптомите и подобрување во квалитето на животот, со тоа што подобри резултати се гледаат со поновите лекови.[98][99] Групи на лекари препорачуваат дека ако примателот сака и може да го поднесува третманот, тогаш хемотерапијата треба да се земе предвид кај напреднатиот неситноклеточен карцином.[89][100]
Прогноза[уреди | уреди извор]
| Клинички стадиум | Петгодишно преживување (%) | |
|---|---|---|
| Неситноклеточен белодробен карцином | Ситноклеточен белодробен карцином | |
| IA | 50 | 38 |
| IB | 47 | 21 |
| IIA | 36 | 38 |
| IIB | 26 | 18 |
| IIIA | 19 | 13 |
| IIIB | 7 | 9 |
| IV | 2 | 1 |
Во прогностичките фактори кај неситноклеточниот белодробен карцином е вклучено присуството или отсуството на белодробни симптоми, големината на туморот, клеточната хистологија, степенот на раширеност (стадиум), метастази до повеќе лимфни јазли или инвазија во крвни садови. За пациенти со неоперабилна болест, прогнозата е негативно влошена заради лошата здравствена состојба и губењето на повеќе од 10% од телесната тежина.[101] Во прогностичките фактори кај ситноклеточниот белодробен карцином е вклучена општата здравствена состојба, полот, стадиумот на болеста и зафаќањето на централниот нервен систем или црниот дроб во моментот на дијагнозата.[102]
Општо, прогнозата е лоша. Од сите пациенти со белодробен рак, 15% преживуваат пет години по дијагнозата.[7] Стадиумот е често напреден во моментот на дијагнозата. При презентацијата, 30-40% од случаите на неситноклеточен карцином се во стадиум IV, а 60% од ситноклеточниот карцином се во стадиум IV.[6]
За неситноклеточниот карцином, најдобрата прогноза се добива со комплетна хируршка ресекција на туморот во стадиум IA, со 70% петгодишно преживување.[103] За ситноклеточниот карцином, општото петгодишно преживување е помало од 5%.[1] Ако ситноклеточниот карцином е широкораспространет, петгодишното преживување е помало од 1%. Медијаната за преживување со болест која е во ограничен стадиум изнесува 20 месеци, со петгодишна стапка на преживување од 20%.[7]
Според податоците на National Cancer Institute, медијаната за дијагноза на белодробен рак во САД е 70 години,[104] а медијаната за смрт е 72 години.[105]
Епидемиологија[уреди | уреди извор]

без податоци ≤ 5 5-10 10-15 15-20 20-25 25-30 | 30-35 35-40 40-45 45-50 50-55 ≥ 55 |
Ширум светот, ракот на белите дробови е најчестиот рак во однос и на инциденца и на смртност. Во 2008 имало 1,61 милион нови случаи и 1,38 милиони смртни случаи заради белодробен рак. Највисоките стапки се во Европа и Северна Америка.[15] Делот од населението кој има најголема веројатност да развие белодробен рак е со возраст над педесеттите и со историја на пушење. Во контраст со стапката на смртност кај мажите, која почна да се намалува пред повеќе од 20 години, женската смртност е во пораст во последните декади и штотуку почнува да се стабилизира.[107] Во САД, ризикот за добивање белодробен рак во текот на животот е 8% кај мажи и 6% кај жени.[1]
За секои испушени 3-4 милиони цигари се случува по еден смртен случај од белодробен рак.[1][108] Влијанието на големите компании од тутунската индустрија игра значајна улога во пушачката култура.[109] Младите непушачи кои гледаат реклами за пушење имаат поголема веројатност да почнат со пушење.[110]
Улогата на пасивно пушење сè повеќе се препознава како ризик-фактор за белодробен рак,[36] водејќи до законски интервенции за намалување на несаканото изложување на непушачите на чадот од нечии цигари.[111] Емисиите од автомобили, фабрики и електрани исто така претставуваат потенцијални ризици.[11]
Источна Европа ја има највисоката стапка на смртност меѓу мажите, додека Северна Европа и САД ја имаат највисоката смртност меѓу жените. Во САД, црнците и жените имаат повисока инциденца.[112] Инциденцата на белодробен рак е моментално помалку честа во земјите во развој.[113] Со зголеменото пушење во земјите во развој, се очекува да порасне инциденцата во тек на наредните неколку години, особено во Кина[114] и Индија.[115]
Од 1960-те, инциденцата на белодробниот аденокарцином почна да расте во однос на другите видови на белодробен рак. Ова е делумно резултат на воведувањето на цигари со филтри. Филтрите ги отстрануваат поголемите честички од чадот од тутунот и со тоа го намалуваат нивното таложење во поголемите дишни патишта. Сепак, пушачите мораат да вдишуваат подлабоко за да ја добијат истата количина на никотин, а со тоа го зголемуваат таложењето во помалите дишни патишта каде што аденокарциномот има склоност да настанува.[116] Инциденцата на белодробниот аденокарцином продолжува да расте.[117]
Историја[уреди | уреди извор]
Ракот на белите дробови не бил чест пред појавата на пушење цигари; дури не бил ни препознаен како посебна болест сè до 1761 година.[118] Различните гледишта за белодробниот рак биле дополнително опишани во 1810 година.[119] Злоќудните белодробни тумори имале застапеност од само 1% од сите ракови видени при аутопсии во 1878, но нивниот број пораснал до 10-15% до 1900-те.[120] Приказите на случаи во медицинската литература броеле само 374 случаи ширум светот во 1912,[121] но еден преглед на аутопсиите покажал дека инциденцата на белодробен рак пораснал од 0,3% во 1852 до 5,66% во 1952.[122] Во Германија во 1929 година, лекарот Фриц Ликинт ја препознал врската меѓу пушењето и белодробниот рак[120] и довел до агресивна кампања против пушење.[123] Британската лекарска студија (British Doctors Study), издадена во 1950-те, го дала првиот цврст епидемиолошки доказ за врската меѓу белодробниот рак и пушењето.[124]
Поврзаноста со радон била првпат препознаена кај рудари кои работеле во рудници на Рудни Планини близу Шнеберг, Саксонија. Овде се ископувало сребро уште од 1470 година и овие планини се богати со ураниум и неговите распадни производи, радиум и радон.[125] Рударите многу често развивале белодробни болести кои биле препознаени како белодробен рак во 1870-те.[126] И покрај ова откритие, копањето продолжило во 1950-те заради побарувачката на СССР за ураниум.[125] Радонот првпат бил потврден како причинител на белодробен рак во 1960-те.[127]
Првата успешна пневмонектомија (хируршко отстранување на белодробно крило) заради белодробен рак била извршена во 1933 година.[128] Палијативна радиотерапија се користела уште од 1940-те.[129] Радикалната радиотерапија, првично користена во 1950-те, е обид за употреба на поголеми дози на зрачење кај пациенти со белодробен рак во релативно ран стадиум, но кај кои хирушки зафат би бил несоодветен.[130] Во 1997 година почнал да се применува режимот на континуирна хиперфракционирана радиотерапија (CHART), која се смета како подобрување во однос на конвенционалната радикална радиотерапија.[131]
Кај случаите со ситноклеточен белодробен карцином, првичните обиди во 1960-те со хируршка ресекција[132] и радикална радиотерапија[133] биле неуспешни. Во 1970-те се развиле успешни режими со хемотерапија.[134]
Наводи[уреди | уреди извор]
- ↑ 1,00 1,01 1,02 1,03 1,04 1,05 1,06 1,07 1,08 1,09 1,10 1,11 1,12 1,13 1,14 1,15 1,16 1,17 1,18 1,19 Horn, L; Pao W, Johnson DH (2012). Harrison's Principles of Internal Medicine. 89 (18. изд.). McGraw-Hill. ISBN 0-07-174889-X.
- ↑ 2,0 2,1 2,2 „Surveillance, Epidemiology and End Results Program“. National Cancer Institute. Архивирано од изворникот на 4 март 2016. Посетено на 5 март 2016.
- ↑ 3,0 3,1 „Lung Cancer—Patient Version“. NCI. Архивирано од изворникот на 9 март 2016. Посетено на 5 март 2016.
- ↑ 4,0 4,1 Alberg AJ, Brock MV, Samet JM (2016). Murray & Nadel's Textbook of Respiratory Medicine. Chapter 52: Epidemiology of lung cancer (6. изд.). Saunders Elsevier. ISBN 978-1-4557-3383-5.
- ↑ 5,0 5,1 5,2 O'Reilly, KM; Mclaughlin AM, Beckett WS, Sime PJ (2007). „Asbestos-related lung disease“. American Family Physician. 75 (5): 683–688. PMID 17375514. Архивирано од изворникот на 2007-09-29. Посетено на 2012-07-25.CS1-одржување: повеќе имиња: список на автори (link)
- ↑ 6,00 6,01 6,02 6,03 6,04 6,05 6,06 6,07 6,08 6,09 6,10 6,11 Lu, C; Onn A, Vaporciyan AA; и др. (2010). Holland-Frei Cancer Medicine. 78: Cancer of the Lung (8. изд.). People's Medical Publishing House. ISBN 9781607950141.
- ↑ 7,0 7,1 7,2 7,3 7,4 7,5 „Lung Carcinoma: Tumors of the Lungs“. Merck Manual Professional Edition, Online edition. Посетено на 2007-08-15.
- ↑ GBD 2015 Disease and Injury Incidence and Prevalence, Collaborators. (8 October 2016). „Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015“. Lancet. 388 (10053): 1545–1602. doi:10.1016/S0140-6736(16)31678-6. PMC 5055577. PMID 27733282.
- ↑ GBD 2015 Mortality and Causes of Death, Collaborators. (8 October 2016). „Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980–2015: a systematic analysis for the Global Burden of Disease Study 2015“. Lancet. 388 (10053): 1459–1544. doi:10.1016/S0140-6736(16)31012-1. PMC 5388903. PMID 27733281.
- ↑ Thun, MJ; Hannan LM, Adams-Campbell LL; и др. (2008). „Lung Cancer Occurrence in Never-Smokers: An Analysis of 13 Cohorts and 22 Cancer Registry Studies“. PLoS Medicine. 5 (9): e185. doi:10.1371/journal.pmed.0050185. PMC 2531137. PMID 18788891.
- ↑ 11,0 11,1 11,2 11,3 11,4 11,5 11,6 11,7 Alberg AJ, Samet JM (2010). Murray & Nadel's Textbook of Respiratory Medicine. 46 (5. изд.). Saunders Elsevier. ISBN 978-1-4160-4710-0.
- ↑ Carmona, RH (2006-06-27). „The Health Consequences of Involuntary Exposure to Tobacco Smoke: A Report of the Surgeon General“. U.S. Department of Health and Human Services.
Secondhand smoke exposure causes disease and premature death in children and adults who do not smoke.
- ↑ „Tobacco Smoke and Involuntary Smoking“ (PDF). IARC Monographs on the Evaluation of Carcinogenic Risks to Humans. WHO International Agency for Research on Cancer. 83. 2002.
There is sufficient evidence that involuntary smoking (exposure to secondhand or 'environmental' tobacco smoke) causes lung cancer in humans. [...] Involuntary smoking (exposure to secondhand or 'environmental' tobacco smoke) is carcinogenic to humans (Group 1).
- ↑ Chapman, S; Robinson G, Sradling J, West S (2009). Oxford Handbook of Respiratory Medicine. 31 (2. изд.). Oxford University Press. ISBN 9-780199-545162.CS1-одржување: повеќе имиња: список на автори (link)
- ↑ 15,0 15,1 Ferlay, J; Shin HR, Bray F; и др. (December 2010). „Estimates of worldwide burden of cancer in 2008: GLOBOCAN 2008“. International Journal of Cancer. 127 (12): 2893–2917. doi:10.1002/ijc.25516. PMID 21351269.
- ↑ Majumder S (2009). Stem cells and cancer (Online-Ausg.. изд.). New York: Springer. стр. 193. ISBN 978-0-387-89611-3. Архивирано од изворникот на 18 октомври 2015.
- ↑ 17,0 17,1 Maitra, A; Kumar V (2007). Robbins Basic Pathology (8. изд.). Saunders Elsevier. стр. 528–529. ISBN 978-1-4160-2973-1.
- ↑ Subramanian, J; Govindan R (2007). „Lung cancer in never smokers: a review“. Journal of Clinical Oncology. American Society of Clinical Oncology. 25 (5): 561–570. doi:10.1200/JCO.2006 јуни 8015 Проверете ја вредноста
|doi=(help). PMID 17290066. - ↑ Raz, DJ; He B, Rosell R, Jablons DM (2006). „Bronchioloalveolar carcinoma: a review“. Clinical Lung Cancer. 7 (5): 313–322. doi:10.3816/CLC.2006.n.012. PMID 16640802.CS1-одржување: повеќе имиња: список на автори (link)
- ↑ Rosti, G; Bevilacqua G, Bidoli P; и др. (2006). „Small cell lung cancer“. Annals of Oncology. 17 (Suppl. 2): 5–10. doi:10.1093/annonc/mdj910. PMID 16608983.
- ↑ 21,0 21,1 21,2 21,3 21,4 Collins, LG; Haines C, Perkel R, Enck RE (2007). „Lung cancer: diagnosis and management“. American Family Physician. American Academy of Family Physicians. 75 (1): 56–63. PMID 17225705. Архивирано од изворникот на 2007-09-29. Посетено на 2012-07-25.CS1-одржување: повеќе имиња: список на автори (link)
- ↑ Seo, JB; Im JG, Goo JM; и др. (1 March 2001). „Atypical pulmonary metastases: spectrum of radiologic findings“. Radiographics. 21 (2): 403–417. PMID 11259704.
- ↑ Tan D, Zander DS (2008). „Immunohistochemistry for Assessment of Pulmonary and Pleural Neoplasms: A Review and Update“. Int J Clin Exp Pathol. 1 (1): 19–31. PMC 2480532. PMID 18784820.
- ↑ Honnorat, J; Antoine JC (2007). „Paraneoplastic neurological syndromes“. Orphanet Journal of Rare Diseases. BioMed Central. 2 (1): 22. doi:10.1186/1750-1172-2-22. PMC 1868710. PMID 17480225.
- ↑ Greene, Frederick L (2002). AJCC cancer staging manual. Berlin: Springer-Verlag. ISBN 0-387-95271-3.
- ↑ Brown, KM; Keats JJ, Sekulic A; и др. (2010). Holland-Frei Cancer Medicine. 8 (8. изд.). People's Medical Publishing House USA. ISBN 978-1607950141.
- ↑ Biesalski, HK; Bueno de Mesquita B, Chesson A; и др. (1998). март 167/full „European Consensus Statement on Lung Cancer: risk factors and prevention. Lung Cancer Panel“ Проверете ја вредноста
|url=(help). CA Cancer J Clin. 48 (3): 167–176, discussion 164–166. doi:10.3322/canjclin.48 март 167 Проверете ја вредноста|doi=(help). PMID 9594919. - ↑ Hecht, S (2003). „Tobacco carcinogens, their biomarkers and tobacco-induced cancer“. Nature Reviews. Cancer. Nature Publishing Group. 3 (10): 733–744. doi:10.1038/nrc1190. PMID 14570033.
- ↑ Sopori, M (2002). „Effects of cigarette smoke on the immune system“. Nature Reviews. Immunology. 2 (5): 372–7. doi:10.1038/nri803. PMID 12033743.
- ↑ Peto, R; Lopez AD, Boreham J; и др. (2006). Mortality from smoking in developed countries 1950–2000: Indirect estimates from National Vital Statistics. Oxford University Press. ISBN 0-19-262535-7.
- ↑ California Environmental Protection Agency (1997). „Health effects of exposure to environmental tobacco smoke. California Environmental Protection Agency“. Tobacco Control. 6 (4): 346–353. doi:10.1136/tc.6 април 346 Проверете ја вредноста
|doi=(help). PMC 1759599. PMID 9583639.
* CDC (2001). „State-specific prevalence of current cigarette smoking among adults, and policies and attitudes about secondhand smoke—United States, 2000“. Morbidity and Mortality Weekly Report. Atlanta, Georgia: CDC. 50 (49): 1101–1106. PMID 11794619. Укажано повеќе од еден|author1=и|last=(help) - ↑ 32,0 32,1 32,2 32,3 Alberg, AJ; Samet JM (2007). „Epidemiology of lung cancer“. Chest. American College of Chest Physicians. 132 (S3): 29S–55S. doi:10.1378/chest.07-1347. PMID 17873159. Архивирано од изворникот на 2020-03-29. Посетено на 2012-07-25.
- ↑ Jaakkola, MS; Jaakkola JJ (2006). „Impact of smoke-free workplace legislation on exposures and health: possibilities for prevention“. European Respiratory Journal. 28 (2): 397–408. doi:10.1183/09031936 јуни 00001306 Проверете ја вредноста
|doi=(help). PMID 16880370. - ↑ Parkin, DM (2011). „Tobacco—attributable cancer burden in the UK in 2010“. British Journal of Cancer. 105 (Suppl. 2): S6–S13. doi:10.1038/bjc.2011.475. PMC 3252064. PMID 22158323.
- ↑ National Health and Medical Research Council (April 1994). „The health effects and regulation of passive smoking“. Australian Government Publishing Service. Архивирано од изворникот 2007-09-29. Посетено на 2007-08-10. Наводот journal бара
|journal=(help) - ↑ 36,0 36,1 Taylor, R; Najafi F, Dobson A (2007). „Meta-analysis of studies of passive smoking and lung cancer: effects of study type and continent“. International Journal of Epidemiology. 36 (5): 1048–1059. doi:10.1093/ije/dym158. PMID 17690135.
- ↑ „Frequently asked questions about second hand smoke“. Светска здравствена организација. Архивирано од изворникот на 2013-01-01. Посетено на 25 јули 2012.
- ↑ Schmid K, Kuwert T, Drexler H (2010). „Radon in Indoor Spaces: An Underestimated Risk Factor for Lung Cancer in Environmental Medicine“. Dtsch Arztebl Int. 107 (11): 181–6. doi:10.3238/arztebl.2010.0181. PMC 2853156. PMID 20386676.CS1-одржување: повеќе имиња: список на автори (link)
- ↑ EPA (2006). „Radiation information: radon“. EPA. Посетено на 2007-08-11.
- ↑ Davies, RJO; Lee YCG (2010). Oxford Textbook Medicine. 18.19.3 (5. изд.). OUP Oxford. ISBN 978-0199204854.
- ↑ Chen, H; Goldberg MS, Villeneuve PJ (2008). „A systematic review of the relation between long-term exposure to ambient air pollution and chronic diseases“. Reviews on Environmental Health. 23 (4): 243–297. PMID 19235364.
- ↑ Clapp, RW; Jacobs MM, Loechler EL (2008). „Environmental and Occupational Causes of Cancer New Evidence, 2005–2007“. Reviews on Environmental Health. 23 (1): 1–37. PMC 2791455. PMID 18557596.
- ↑ Kern JA, McLennan G (2008). Fishman's Pulmonary Diseases and Disorders (4. изд.). McGraw-Hill. стр. 1802. ISBN 0-07-145739-9.
- ↑ Fong, KM; Sekido Y, Gazdar AF, Minna JD (2003). „Lung cancer • 9: Molecular biology of lung cancer: clinical implications“. Thorax. BMJ Publishing Group Ltd. 58 (10): 892–900. doi:10.1136/thorax.58 октомври 892 Проверете ја вредноста
|doi=(help). PMC 1746489. PMID 14514947.CS1-одржување: повеќе имиња: список на автори (link) - ↑ Salgia, R; Skarin AT (1998). „Molecular abnormalities in lung cancer“. Journal of Clinical Oncology. 16 (3): 1207–1217. PMID 9508209.
- ↑ 46,0 46,1 46,2 46,3 Herbst, RS; Heymach JV, Lippman SM (2008). „Lung cancer“. New England Journal of Medicine. 359 (13): 1367–1380. doi:10.1056/NEJMra0802714. PMID 18815398. Архивирано од изворникот на 2008-09-28. Посетено на 2012-07-25.
- ↑ Aviel-Ronen, S; Blackhall FH, Shepherd FA, Tsao MS (2006). „K-ras mutations in non-small-cell lung carcinoma: a review“. Clinical Lung Cancer. Cancer Information Group. 8 (1): 30–38. doi:10.3816/CLC.2006.n.030. PMID 16870043.CS1-одржување: повеќе имиња: список на автори (link)
- ↑ Devereux, TR; Taylor JA, Barrett JC (1996). „Molecular mechanisms of lung cancer. Interaction of environmental and genetic factors“. Chest. American College of Chest Physicians. 109 (Suppl 3): 14S–19S. doi:10.1378/chest.109.3_Supplement.14S. PMID 8598134.
- ↑ Miller, WT (2008). Fishman's Pulmonary Diseases and Disorders (4. изд.). McGraw-Hill. стр. 486. ISBN 0-07-145739-9.
- ↑ Kaiser, LR (2008). Fishman's Pulmonary Diseases and Disorders (4. изд.). McGraw-Hill. стр. 1815–1816. ISBN 0-07-145739-9.
- ↑ 51,0 51,1 51,2 Rami-Porta, R; Crowley JJ, Goldstraw P (2009). „The revised TNM staging system for lung cancer“ (PDF). Annals of Thoracic and Cardiovascular Surgery. 15 (1): 4–9. PMID 19262443.
- ↑ Goodman, GE (2002). „Lung cancer. 1: prevention of lung cancer“ (PDF). Thorax. 57 (11): 994–999. PMC 1746232. PMID 12403886.
- ↑ McNabola, A; Gill LW (2009). „The control of environmental tobacco smoke: a policy review“. International Journal of Environmental Research and Public Health. 6 (2): 741–758. doi:10.3390/ijerph6020741. PMC 2672352. PMID 19440413.
- ↑ Pandey, G (2005). „Bhutan's smokers face public ban“. BBC. Посетено на 2007-09-07.
- ↑ Pandey, G (2 October 2008). „Indian ban on smoking in public“. BBC. Посетено на 2012-04-25.
- ↑ United Nations News service (30 мај 2008). "UN health agency calls for total ban on tobacco advertising to protect young". Соопштение за печат.
- ↑ 57,0 57,1 57,2 Fabricius, P; Lange P (2003 –September). „Diet and lung cancer“. Monaldi Archives for Chest Disease. 59 (3): 207–211. PMID 15065316. Проверете ги датумските вредности во:
|year=(help) - ↑ Fritz, H; Kennedy D, Fergusson D; и др. (2011). „Vitamin A and Retinoid Derivatives for Lung Cancer: A Systematic Review and Meta Analysis“. PLoS ONE. 6 (6): e21107. doi:10.1371/journal.pone.0021107. PMC 3124481. PMID 21738614. Укажано повеќе од еден
|pages=и|page=(help) - ↑ Herr, C; Greulich T, Koczulla RA; и др. (2011). „The role of vitamin D in pulmonary disease: COPD, asthma, infection, and cancer“. Respiratory Research. 12 (1): 31. doi:10.1186/1465-9921-12-31. PMC 3071319. PMID 21418564.
- ↑ 60,0 60,1 Key, TJ (2011). „Fruit and vegetables and cancer risk“. British Journal of Cancer. 104 (1): 6–11. doi:10.1038/sj.bjc.6606032. PMC 3039795. PMID 21119663.
- ↑ Manser, RL; Irving LB, Stone C; и др. (2004). „Screening for lung cancer“. Cochrane Database of Systematic Reviews (1): CD001991. doi:10.1002/14651858.CD001991.pub2. PMID 14973979.
- ↑ Jaklitsch, MT; Jacobson FL, Austin JH; и др. (2012). „The American Association for Thoracic Surgery guidelines for lung cancer screening using low-dose computed tomography scans for lung cancer survivors and other high-risk groups“. Journal of Thoracic and Cardiovascular Surgery. 144 (1): 33–38. PMID 22710039.
- ↑ Bach, PB; Mirkin JN, Oliver TK; и др. (2012). „Benefits and harms of CT screening for lung cancer: a systematic review“. JAMA: the Journal of the American Medical Association. 307 (22): 2418–2429. PMID 22610500.
- ↑ Bach PB, Mirkin JN, Oliver TK; и др. (2012). „Benefits and harms of CT screening for lung cancer: a systematic review“. JAMA. 307 (22): 2418–29. doi:10.1001/jama.2012.5521. PMID 22610500.CS1-одржување: повеќе имиња: список на автори (link)
- ↑ Ferrell, B; Koczywas M, Grannis F, Harrington A (2011). „Palliative care in lung cancer“. Surgical Clinics of North America. 91 (2): 403–417. doi:10.1016/j.suc.2010 декември 003 Проверете ја вредноста
|doi=(help). PMID 21419260.CS1-одржување: повеќе имиња: список на автори (link) - ↑ Kaiser LR (2008). Fishman's Pulmonary Diseases and Disorders (4. изд.). McGraw-Hill. стр. 1853–1854. ISBN 0-07-145739-9.
- ↑ 67,0 67,1 Kaiser LR (2008). Fishman's Pulmonary Diseases and Disorders (4. изд.). McGraw-Hill. стр. 1855–1856. ISBN 0-07-145739-9.
- ↑ Odell, DD; Kent MS, Fernando HC (2010). „Sublobar resection with brachytherapy mesh for stage I non-small cell lung cancer“. Seminars in Thoracic and Cardiovascular Surgery. 22 (1): 32–37. doi:10.1053/j.semtcvs.2010 април 003 Проверете ја вредноста
|doi=(help). PMID 20813314. - ↑ Alam, N; Flores RM (2007 –September). „Video-assisted thoracic surgery (VATS) lobectomy: the evidence base“. Journal of the Society of Laparoendoscopic Surgeons. 11 (3): 368–374. PMC 3015831. PMID 17931521. Проверете ги датумските вредности во:
|year=(help) - ↑ Rueth, NM; Andrade RS (2010). „Is VATS lobectomy better: perioperatively, biologically and oncologically?“. Annals of Thoracic Surgery. 89 (6): S2107–S2111. doi:10.1016/j.athoracsur.2010 март 020 Проверете ја вредноста
|doi=(help). PMID 20493991. - ↑ Simon GR, Turrisi A (2007). „Management of small cell lung cancer: ACCP evidence-based clinical practice guidelines (2nd edition)“. Chest. 132 (3 Suppl): 324S–339S. doi:10.1378/chest.07-1385. PMID 17873178.
- ↑ Goldstein, SD; Yang SC (2011). „Role of surgery in small cell lung cancer“. Surgical Oncology Clinics of North America. 20 (4): 769–777. doi:10.1016/j.soc.2011 август 001 Проверете ја вредноста
|doi=(help). PMID 21986271. - ↑ Arriagada, R; Goldstraw P, Le Chevalier T (2002). Oxford Textbook of Oncology (2. изд.). Oxford University Press. стр. 2094. ISBN 0-19-262926-3.
- ↑ Hatton, MQ; Martin JE (2010). „Continuous hyperfractionated accelerated radiotherapy (CHART) and non-conventionally fractionated radiotherapy in the treatment of non-small cell lung cancer: a review and consideration of future directions“. Clinical Oncology (Royal College of Radiologists). 22 (5): 356–364. doi:10.1016/j.clon.2010 март 010 Проверете ја вредноста
|doi=(help). PMID 20399629. - ↑ PORT Meta-analysis Trialists Group (2005). Rydzewska, Larysa (уред.). „Postoperative radiotherapy for non-small cell lung cancer“. Cochrane Database of Systematic Reviews (2): CD002142. doi:10.1002/14651858.CD002142.pub2. PMID 15846628. Архивирано од изворникот на 2010-02-09. Посетено на 2012-07-25.
- ↑ Le Péchoux, C (2011). „Role of postoperative radiotherapy in resected non-small cell lung cancer: a reassessment based on new data“. Oncologist. 16 (5): 672–681. doi:10.1634/theoncologist.2010-0150. PMC 3228187. PMID 21378080.
- ↑ Cardona, AF; Reveiz L, Ospina EG; и др. (2008). „Palliative endobronchial brachytherapy for non-small cell lung cancer“. Cochrane Database of Systematic Reviews (2): CD004284. doi:10.1002/14651858.CD004284.pub2. PMID 18425900.
- ↑ Ikushima, H (2010). „Radiation therapy: state of the art and the future“. Journal of Medical Investigation. 57 (1–2): 1–11. PMID 20299738.[мртва врска]
- ↑ Paumier, A; Cuenca X, Le Péchoux C (2011). „Prophylactic cranial irradiation in lung cancer“. Cancer Treatment Reviews. 37 (4): 261–265. doi:10.1016/j.ctrv.2010 август 009 Проверете ја вредноста
|doi=(help). PMID 20934256. - ↑ Girard, N; Mornex F (2011). „Stereotactic radiotherapy for non-small cell lung cancer: From concept to clinical reality. 2011 update“. Cancer Radiothérapie. 15 (6–7): 522–526. doi:10.1016/j.canrad.2011 јули 241 Проверете ја вредноста
|doi=(help). PMID 21889901. - ↑ Fairchild, A; Harris K, Barnes E; и др. (2008). „Palliative thoracic radiotherapy for lung cancer: a systematic review“. Journal of Clinical Oncology. 26 (24): 4001–4011. doi:10.1200/JCO.2007.15.3312. PMID 18711191.
- ↑ Hann CL, Rudin CM (2008-11-30). „Management of small-cell lung cancer: incremental changes but hope for the future“. Oncology (Williston Park). 22 (13): 1486–92. PMID 19133604.
- ↑ Murray, N; Turrisi AT (2006). „A review of first-line treatment for small-cell lung cancer“. Journal of Thoracic Oncology. 1 (3): 270–278. PMID 17409868.
- ↑ Azim, HA; Ganti AK (2007). „Treatment options for relapsed small-cell lung cancer“. Anticancer drugs. 18 (3): 255–261. doi:10.1097/CAD.0b013e328011a547. PMID 17264756.
- ↑ MacCallum, C; Gillenwater HH (2006). „Second-line treatment of small-cell lung cancer“. Current Oncology Reports. 8 (4): 258–264. doi:10.1007/s11912-006-0030-8. PMID 17254525.
- ↑ Fuld AD, Dragnev KH, Rigas JR (2010). „Pemetrexed in advanced non-small-cell lung cancer“. Expert Opin Pharmacother. 11 (8): 1387–402. doi:10.1517/14656566.2010.482560. PMID 20446853.CS1-одржување: повеќе имиња: список на автори (link)
- ↑ Clegg, A; Scott DA, Hewitson P; и др. (2002). „Clinical and cost effectiveness of paclitaxel, docetaxel, gemcitabine, and vinorelbine in non-small cell lung cancer: a systematic review“. Thorax. BMJ Publishing Group. 57 (1): 20–28. doi:10.1136/thorax.57 јануари 20 Проверете ја вредноста
|doi=(help). PMC 1746188. PMID 11809985. - ↑ Mehra R, Treat J (2008). Fishman's Pulmonary Diseases and Disorders (4. изд.). McGraw-Hill. стр. 1876. ISBN 0-07-145739-9.
- ↑ 89,0 89,1 NSCLC Meta-Analyses Collaborative Group (2008). „Chemotherapy in Addition to Supportive Care Improves Survival in Advanced Non–Small-Cell Lung Cancer: A Systematic Review and Meta-Analysis of Individual Patient Data From 16 Randomized Controlled Trials“. J. Clin. Oncol. 26 (28): 4617–25. doi:10.1200/JCO.2008.17.7162. PMC 2653127. PMID 18678835.
- ↑ Carbone, DP; Felip E (2011). „Adjuvant therapy in non-small cell lung cancer: future treatment prospects and paradigms“. Clinical Lung Cancer. 12 (5): 261–271. doi:10.1016/j.cllc.2011 јуни 002 Проверете ја вредноста
|doi=(help). PMID 21831720. - ↑ 91,0 91,1 Le Chevalier, T (2010). „Adjuvant chemotherapy for resectable non-small-cell lung cancer: where is it going?“. Annals of Oncology. 21 (Suppl. 7): vii196–198. doi:10.1093/annonc/mdq376. PMID 20943614.
- ↑ Horn, L; Sandler AB, Putnam JB Jr, Johnson DH (2007). „The rationale for adjuvant chemotherapy in stage I non-small cell lung cancer“. Journal of Thoracic Oncology. 2 (5): 377–383. doi:10.1097/01.JTO.0000268669.64625.bb. PMID 17473651.CS1-одржување: повеќе имиња: список на автори (link)
- ↑ Wakelee, HA; Schiller JH, Gandara DR (2006). „Current status of adjuvant chemotherapy for stage IB non-small-cell lung cancer: implications for the New Intergroup Trial“. Clinical Lung Cancer. Cancer Information Group. 8 (1): 18–21. doi:10.3816/CLC.2006.n.028. PMID 16870041.
- ↑ BMJ (2005). Clinical evidence concise : the international resource of the best available evidence for effective health care. London: BMJ Publishing Group. стр. 486–488. ISBN 1-905545-00-2. ISSN 1475-9225.
- ↑ Kelley AS, Meier DE (2010). „Palliative care--a shifting paradigm“. N. Engl. J. Med. 363 (8): 781–2. doi:10.1056/NEJMe1004139. PMID 20818881.
- ↑ 96,0 96,1 Prince-Paul M (2009). „When hospice is the best option: an opportunity to redefine goals“. Oncology (Williston Park, N.Y.). 23 (4 Suppl Nurse Ed): 13–7. PMID 19856592.
- ↑ Souquet PJ, Chauvin F, Boissel JP, Bernard JP (1995). „Meta-analysis of randomised trials of systemic chemotherapy versus supportive treatment in non-resectable non-small cell lung cancer“. Lung Cancer. 12 Suppl 1: S147–54. doi:10.1016/0169-5002(95)00430-9. PMID 7551923.CS1-одржување: повеќе имиња: список на автори (link)
- ↑ Sörenson S, Glimelius B, Nygren P (2001). „A systematic overview of chemotherapy effects in non-small cell lung cancer“. Acta Oncol. 40 (2–3): 327–39. PMID 11441939.CS1-одржување: повеќе имиња: список на автори (link)
- ↑ Clegg A, Scott DA, Sidhu M, Hewitson P, Waugh N (2001). „A rapid and systematic review of the clinical effectiveness and cost-effectiveness of paclitaxel, docetaxel, gemcitabine and vinorelbine in non-small-cell lung cancer“. Health Technol Assess. 5 (32): 1–195. PMID 12065068.CS1-одржување: повеќе имиња: список на автори (link)
- ↑ Non-Small Cell Lung Cancer Collaborative Group (2010). Burdett, Sarah (уред.). „Chemotherapy and supportive care versus supportive care alone for advanced non-small cell lung cancer“. Cochrane Database of Systematic Reviews (5): CD007309. doi:10.1002/14651858.CD007309.pub2. PMID 20464750.
- ↑ „Non-Small Cell Lung Cancer Treatment“. PDQ for Health Professionals. National Cancer Institute. Посетено на 2008-11-22.
- ↑ „Small Cell Lung Cancer Treatment“. PDQ for Health Professionals. National Cancer Institute. 2012. Посетено на 2012-05-16.
- ↑ Spiro, SG (2010). Oxford Textbook Medicine. 18.19.1 (5. изд.). OUP Oxford. ISBN 978-0199204854.
- ↑ Податоци од SEER (SEER.cancer.gov) Median Age of Cancer Patients at Diagnosis 2002-2003
- ↑ Податоци од SEER (SEER.cancer.gov) Median Age of Cancer Patients at Death 2002-2006
- ↑ „WHO Disease and injury country estimates“. World Health Organization. 2009. Посетено на November 11, 2009.
- ↑ Jemal A, Tiwari RC, Murray T; и др. (2004). „Cancer statistics, 2004“. CA Cancer J Clin. 54 (1): 8–29. doi:10.3322/canjclin.54 јануари 8 Проверете ја вредноста
|doi=(help). PMID 14974761.CS1-одржување: повеќе имиња: список на автори (link) - ↑ Proctor, RN (2012). „The history of the discovery of the cigarette-lung cancer link: evidentiary traditions, corporate denial, global toll“. Tobacco Control. 21 (2): 87–91. doi:10.1136/tobaccocontrol-2011-050338. PMID 22345227.
- ↑ Lum, KL; Polansky JR, Jackler RK, Glantz SA (2008). „Signed, sealed and delivered: "big tobacco" in Hollywood, 1927–1951“. Tobacco Control. 17 (5): 313–323. doi:10.1136/tc.2008.025445. PMC 2602591. PMID 18818225.CS1-одржување: повеќе имиња: список на автори (link)
- ↑ Lovato, C; Watts A, Stead LF (October 2011). „Impact of tobacco advertising and promotion on increasing adolescent smoking behaviours“. Cochrane Database of Systematic Reviews (10): CD003439. doi:10.1002/14651858.CD003439.pub2. PMID 21975739.
- ↑ Kemp, FB (2009). „Smoke free policies in Europe. An overview“. Pneumologia. 58 (3): 155–158. PMID 19817310.
- ↑ National Cancer Institute; SEER stat fact sheets: Lung and Bronchus. Surveillance Epidemiology and End Results. 2010 [1]
- ↑ „Gender in lung cancer and smoking research“ (PDF). World Health Organization. 2004. Посетено на 2007-05-26.
- ↑ Zhang, J; Ou JX, Bai CX (November 2011). „Tobacco smoking in China: prevalence, disease burden, challenges and future strategies“. Respirology. 16 (8): 1165–1172. doi:10.1111/j.1440-1843.2011.02062.x. PMID 21910781.
- ↑ Behera, D; Balamugesh T (2004). „Lung cancer in India“ (PDF). Indian Journal of Chest Diseases and Allied Sciences. 46 (4): 269–281. PMID 15515828. Архивирано од изворникот (PDF) на 2008-12-17. Посетено на 2012-07-25.
- ↑ Charloux, A; Quoix E, Wolkove N; и др. (1997). „The increasing incidence of lung adenocarcinoma: reality or artefact? A review of the epidemiology of lung adenocarcinoma“. International Journal of Epidemiology. 26 (1): 14–23. doi:10.1093/ije/26 јануари 14 Проверете ја вредноста
|doi=(help). PMID 9126499. - ↑ Kadara, H; Kabbout M, Wistuba II (2012). „Pulmonary adenocarcinoma: a renewed entity in 2011“. Respirology. 17 (1): 50–65. doi:10.1111/j.1440-1843.2011.02095.x. PMID 22040022.
- ↑ Morgagni, Giovanni Battista (1761). De sedibus et causis morborum per anatomen indagatis. OL 24830495M.
- ↑ Bayle, Gaspard-Laurent (1810). Recherches sur la phthisie pulmonaire (француски). Paris. OL 15355651W.
- ↑ 120,0 120,1 Witschi, H (2001). „A short history of lung cancer“. Toxicological Sciences. 64 (1): 4–6. doi:10.1093/toxsci/64 јануари 4 Проверете ја вредноста
|doi=(help). PMID 11606795. - ↑ Adler, I (1912). Primary Malignant Growths of the Lungs and Bronchi. New York: Longmans, Green, and Company. OCLC 14783544. OL 24396062M., cited in Spiro SG, Silvestri GA (2005). „One hundred years of lung cancer“. American Journal of Respiratory and Critical Care Medicine. 172 (5): 523–529. doi:10.1164/rccm.200504-531OE. PMID 15961694.
- ↑ Grannis, FW. „History of cigarette smoking and lung cancer“. smokinglungs.com. Архивирано од изворникот 2007-07-18. Посетено на 2007-08-06.
- ↑ Proctor, R (2000). The Nazi War on Cancer. Princeton University Press. стр. 173–246. ISBN 0-691-00196-0.
- ↑ Doll, R; Hill AB (1956). „Lung Cancer and Other Causes of Death in Relation to Smoking“. British Medical Journal. 2 (5001): 1071–1081. doi:10.1136/bmj февруари 5001.1071 Проверете ја вредноста
|doi=(help). PMC 2035864. PMID 13364389. - ↑ 125,0 125,1 Greaves, M (2000). Cancer: the Evolutionary Legacy. Oxford University Press. стр. 196–197. ISBN 0-19-262835-6.
- ↑ Greenberg, M; Selikoff IJ (1993). „Lung cancer in the Schneeberg mines: a reappraisal of the data reported by Harting and Hesse in 1879“. Annals of Occupational Hygiene. 37 (1): 5–14. PMID 8460878.
- ↑ Samet, JM (2011). „Radiation and cancer risk: a continuing challenge for epidemiologists“. Environmental Health. 10 (Suppl. 1): S4. doi:10.1186/1476-069X-10-S1-S4. PMC 3073196. PMID 21489214.
- ↑ Horn, L; Johnson DH (2008). „Evarts A. Graham and the first pneumonectomy for lung cancer“. Journal of Clinical Oncology. 26 (19): 3268–3275. doi:10.1200/JCO.2008.16.8260. PMID 18591561. Архивирано од изворникот на 2020-03-17. Посетено на 2012-07-25.
- ↑ Edwards, AT (1946). „Carcinoma of the Bronchus“. Thorax. 1 (1): 1–25. doi:10.1136/thx јануари 1.1 Проверете ја вредноста
|doi=(help). PMC 1018207. PMID 20986395. - ↑ Kabela, M (1956). „Experience with radical irradiation of bronchial cancer“. Ceskoslovenská Onkológia (германски). 3 (2): 109–115. PMID 13383622.
- ↑ Saunders, M; Dische S, Barrett A; и др. (1997). „Continuous hyperfractionated accelerated radiotherapy (CHART) versus conventional radiotherapy in non-small-cell lung cancer: a randomised multicentre trial“. Lancet. Elsevier. 350 (9072): 161–165. doi:10.1016/S0140-6736(97)06305-8. PMID 9250182.
- ↑ Lennox, SC; Flavell G, Pollock DJ; и др. (1968). „Results of resection for oat-cell carcinoma of the lung“. Lancet. Elsevier. 2 (7575): 925–927. doi:10.1016/S0140-6736(68)91163-X. PMID 4176258.
- ↑ Miller, AB; Fox W, Tall R (1969). „Five-year follow-up of the Medical Research Council comparative trial of surgery and radiotherapy for the primary treatment of small-celled or oat-celled carcinoma of the bronchus“. Lancet. Elsevier. 2 (7619): 501–505. doi:10.1016/S0140-6736(69)90212-8. PMID 4184834.
- ↑ Cohen, M; Creaven PJ, Fossieck BE Jr; и др. (1977). „Intensive chemotherapy of small cell bronchogenic carcinoma“. Cancer Treatment Reports. 61 (3): 349–354. PMID 194691.
Надворешни врски[уреди | уреди извор]
| Класификација | |
|---|---|
| Надворешни извори |
| „Рак на белите дробови“ на Ризницата ? |
- Рак на белите дробови на Curlie (англиски)
| Статијата „Рак на белите дробови“ е избрана статија. Ве повикуваме и Вас да напишете и предложите избрана статија (останати избрани статии). |
|