Рак (болест)
| Ве молиме, обрнете внимание на ова важно предупредување во врска со темите од областа на медицината (здравјето). |
Оваа статија или заглавие има потреба од викифицирање за да ги исполни стандардите за квалитет на Википедија. Ве молиме помогнете во подобрувањето на оваа статија со соодветни внатрешни врски. |
| Рак (болест) | |
|---|---|
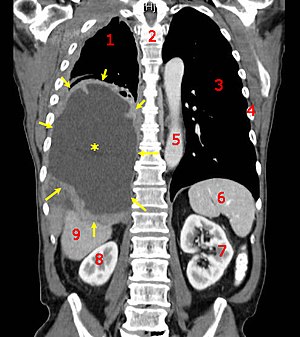 | |
| CT снимка која покажува рак на белите дробови Легенда: → тумор ←, ★ централен плеврален излив, 1 & 3 бели дробови, 2 ‘рбетен столб, 4 ребра, 5 аорта, 6 слезина, 7 & 8 бубрези, 9 црн дроб. | |
| Специјалност | Онкологија |
Рак (медицински термин: злоќудна неоплазма) е класа на болести каде што група на клетки пројавува неконтролиран раст преку поделба надвор од нормалните граници, напаѓање и врзување со соседните ткива, и понекогаш појава на метастази, кои ги шират клетките на други места во телото преку лимфниот систем и крвотокот. Овие три злоќудни својства го одвојуваат ракот од доброќудните тумори, кои се самоограничени и не напаѓаат ниту метастазираат.
Класификација[уреди | уреди извор]
Видовите на рак се класифицираат според видот на клетки кои наликуваат на тумор, и според тоа, на ткивото за кое се претпоставува дека е зачеток на туморот. Подолу е хистологијата и местоположбата на видовите рак. Примери за неколку општи категории се:
- Карцином: Злоќудни тумори кои потекнуваат од епителни клетки. Во оваа група припаѓаат најчестите видови на рак, вклучувајќи ги ракот на дојката, простатата, белите дробови и дебелото црево.
- Сарком: Злоќудни тумори кои потекнуваат од сврзните ткива, или мезенхималните клетки.
- Лимфом и леукемија: Злоќудноми кои потекнуваат од хематопоетските (крвотворните) клетки
- Бактериски рак: Тумори кои потекнуваат од тотипотентните клетки. Кај возрасните најчесто може да се најде во тестисите и јајчниците, додека кај фетусите, бебињата и малите деца најчесто се наоѓаат во средишниот дел на телото, на врвот на опашната коска, а кај коњите во основата на черепот.
- Бластен тумор или бластом: Тумор (обично малигнен) кој наликува на незрело или ембрионско ткиво. Овие тумори се најчести кај децата.
Злоќудните тумори (видови рак) обично се именуваат користејќи –карцином, -сарком или –бластом како наставка, и латинскиот или грчкиот збор за органот од кој потекнуваат како корен на името. На пример, ракот на црниот дроб се нарекува хепатокарцином, ракот на масните клетки- липосарком итн. Доброќудните тумори (кои не се рак) се именуваат користејќи –ом како наставка, и името на органот како корен. На пример, бенигнен тумор на мазната мускулатура на матката се нарекува леиомиом (почест израз за овој вид тумор е фиброид). За жал, и некои видови рак ја користат наставката –ом, како што е случајот со меланом и семином.
Знаци и симптоми[уреди | уреди извор]

Симптомите на рак можеме грубо да ги поделиме во три групи:
- Локални симптоми: невообичаени грутки или отекувања (тумори), крварење, болка и/или улцерација. Притискањето на околните ткива може да предизвика симптоми како жолтица (пожолтување на очите и кожата).
- Симптоми на метастаза (ширење): зголемени лимфни јазли, кашлица и хепатомегалија (зголемен црн дроб), болка во коските, кршливост на заразените коски и невролошки симптоми. Иако ракот во напредна фаза може да предизвика болка, таа најчесто не е првиот симптом.
- Системски симптоми: губење на тежина, слаб апетит, исцрпеност, кахексија, прекумерно потење, анемија (слабокрвност) и специфични паранеопластични феномени, т.е. специфични услови кои се должат на активниот рак, како тромбоза или хормонални промени.
Секој симптом од горенаведените може да биде предизвикан од различни услови (листа која се нарекува диференцијална дијагноза). Ракот може, но не мора да биде заедничка за причина за секој од нив.
Причини[уреди | уреди извор]
Видовите на рак пред се, се болест на животната средина, со 90-95% од случаите кои се должат на начинот на живот и факторите на животната средина и 5-10% кои се должат на генетиката.[1] Најчестите фактори на средината кои доведуваат до рак (15-20%) се: тутунот (25-30%), начинот на исхрана и преголемата тежина (30-35%), инфекциите (15-20%), зрачењето, стресот, недостатокот на физичка активност, и загадувачите на животната средина.[1]
Хемикалии[уреди | уреди извор]
Патогенезата на ракот може да се следи назад до мутациите во ДНК-та кои влијаат на растот на клетките и метастазите. Супстанциите кои ги предизвикуваат овие мутации се познати како мутагени, а мутагените што предизвикуваат рак се познати како карциногени. Посебни супстанции се поврзуваат со посебни видови на рак. Пушењето е поврзано со неколку форми на ракот, и е причинител на 90% на рак на бели дробови. Долгото изложување на азбестни влакна е поврзано со појава на мезотелиом. Многу мутагени се и карциногени, но некои карциногени не се мутагени. Алкохолот е пример за хемиски карциноген што не е мутаген. Вакви хемикалии можат да го поттикнат ракот со стимулација на стапката на клеточна делба. Поголема стапка на репликација, остава помалку време за репараторните ензими да ја поправат оштетената ДНК за време на репликацијата, со што се зголемува можноста за мутација. Децении на истражување ја покажаа врската меѓу пушењето и ракот на белите дробови, грлото, главата, вратот, стомакот, мочниот меур, бубрезите, хранопроводот и панкреасот. Чадот од цигарите содржи преку 50 познати карциногени, вклучувајќи ги нитрозамините и полицикличните ароматични јаглеводороди. Тутунот е одговорен за еден од три смртни случаи предизвикани од рак во развиените земји, и еден од пет смртни случаи во целиот свет. И навистина, ракот на белите дробови во Соединетите Американски Држави е пропорционален на пушачките навики, кои се зголемиле и со тоа стапката на ракот на бели дробови драматично се покачила, а од понеодамна се намалиле и со тоа се намалила и смртноста од овој вид на рак. Сепак, бројот на пушачи во светот се` уште расте, водејќи до состојба која некои од организациите ја опишуваат како „тутунска епидемија“. 2-20% од случаите се претставени со рак поврзан со работното место, професијата. Секоја година, најмалку 200 илјади луѓе ширум светот умираат од рак поврзан со нивното работно место. Милиони работници имаат ризик да заболат од рак, како рак на белите дробови или мезотелиом, што се добива при вдишување азбестни влакна и чад од цигари, или леукемија, ако на нивните работни места се изложени на бензен. Во моментов, најголем број на смртни случаи од рак поврзан со работното место се случуваат во развиениот свет. Според пресметките, секоја година во Соединетите Американски Држави има околу 20 илјади смртни случаи од рак и 40 илјади нови заболени.
Зрачење[уреди | уреди извор]
Рак можат да предизвикаат и извори на јонизирачко зрачење, како на пример гасот радон. Долготрајното изложување на ултравиолетово зрачење од сонцето може да доведе до појава на меланом и други злоќуднитети на кожата. Според еден извештај, околу 29 илјади на идни случаи на заболувања од рак ќе бидат последица од 70 милиони компјутеризирани томографии извршени во Соединетите Американски Држави. Проценето е дека 0,4 % од сегашните заболувања од рак во САД се должат на компјутеризирани томографии извршени во минатото и дека овој процент може да се зголеми и до 1,5-2% според стапката на користење на овие скенирања. Нејонизирачко радиочестотно зрачење од мобилните телефони и другите слични уреди кои користат радиофреквенции е исто така наведено како причинител на рак, но сè уште нема доволно докази да се поткрепи оваа теза.
Инфекција[уреди | уреди извор]
Некои видови на рак можат да се предизвикани од инфекција. Ова најчесто се случува кај животните, како на пример птиците, но исто така и кај луѓето, а вирусите се причинители на дури 20% од сите заболувања од рак ширум светот. Тука се вбројуваат човечкиот папилома вирус (карцином на грлото на матката, односно цервикален карцином), човечкиот полиома вирус (мезотелиом, тумори на мозокот), Епштајн-Бар вирусот (лимфопролиферативна болест на Б-клетките и назофарингеалниот карцином), Капошиевиот сарком херпес-вирус (Карпошиев сарком и примарен излив на лимфоми), вируси на хепатит Б и хепатит Ц (хепатоцелуларен карцином) и човечкиот вирус-1 на леукемија на Т-клетките (леукемија на Т-клетките). Ризикот за заболување од рак може да се зголеми и заради бактериска инфекција, како што е примерот на бактеријата Heliobacter pylori, што го предизвикува карциномот на желудник. Според експериментални и епидемиолошки податоци, вирусите имаат улога на предизвикувач, и со тоа се вториот најзначаен фактор на ризик од развивање на ракот кај луѓето, надминат само од употребата на тутун. Можеме да разликуваме два вида тумори предизвикани од вирус: едните се трансформираат акутно, а другите се трансформираат полека. Кај вирусите што се трансформираат акутно, вирусот носи хиперактивен онкоген, наречен вирусен онкоген, и заразената клетка се преобразува во истиот момент кога се пројавува вирусот. За разлика од овој вид, кај вирусите што полека се трансформираат, вирусниот геном се внесува близу праонкоген во геномот-домаќин. Потоа, вирусниот катализатор или други елементи за управување со пренесувањето предизвикуваат преголема активност на тој праонкоген. Ова пак, предизвикува неконтролирана делба на клетките. Заради тоа што местото на вметнување не е специфично за праонкогените и шансата за вметнување во близина на праонкогените е мала, вирусите што полека се трансформираат предизвикуваат тумори долг временски период по инфекцијата отколку вирусите што акутно се трансформираат. Вирусите на хепатит, вклучувајќи ги хепатитот Б и хепатитот Ц можат да предизвикаат хронична вирусна инфекција што на годишно ниво, кај 0,47% од пациентите заболени од хепатит Б доведува до рак на црниот дроб (особено во Азија, а помалку во Северна Америка), и кај 1,4% од заболените од хепатит Ц. Цирозата на црниот дроб, без разлика дали потекнува од хроничен вирусен хепатит или алкохолизам, е тесно поврзана со развивањето на рак на црниот дроб, и комбинацијата од цироза и вирусен хепатит претставува најголем ризик за развивање на рак на црниот дроб. Во светски рамки, ракот на црниот дроб е еден од најраспространетите и најсмртоносните видови рак, што се должи на лесната преносливост на вирусниот хепатит и болестите. Напредокот во истражувањето на ракот доведе до пронаоѓање на вакцина, наменета да го спречи ракот. Во 2006 година, Администрацијата за Прехрана и Лекови во Соединетите Американски Држави одобри вакцина за човечкиот папиломавирус (ХПВ) наречена Гардасил. Вакцината штити од 6,11,16,18 соеви на човечкиот папиломавирус, кои заедно се причината за 70% од случаите на рак на матката и 90% од случаите на генитални брадавици. Во март 2007-ма година, Советодавниот Комитет за имунизациски практики при Американскиот Центар за контрола на болести и превенција официјално препорача вакцината да ја примат жени на возраст од 11-12 години, и воочи на фактот дека жени од 9-26 години се исто така кандидати за имунизација. Постои и втора вакцина од Церварикс, која штити само од поопасните соеви 16,18 на човечкиот папилома вирус. Во 2009 година, вакцината Гардасил беше одобрена за заштита од аналниот рак кај мажите, и рецензентите изјавија дека не постојат анатомски, хистолошки или психолошки разлики на ректумот, и затоа и жените ќе бидат заштитени. Во прилог на вирусите, истражувачите забележаа врска помеѓу бактериите и одредени вируси. Најистакнат пример е врската помеѓу хроничната инфекција на стомачниот ѕид предизвикана од бактеријата Heliobacter pylori и ракот на желудник. Иако само во малкумина кои ја имаат оваа инфекција од Heliobacter бактеријата ќе се развие рак, бидејќи оваа патогена бактерија е доста честа таа е веројатно причината за повеќето од овие ракови. ХИВ-вирусот е поврзан со голем број злоќуднитети, вклучувајќи го и капошиевиот сарком, не-хоџкиновиот лимфом, и злоќуднитети поврзани со човечкиот папилома вирус како аналниот рак и ракот на матката. Болестите што ја дефинираат СИДА-та долго време ја имале оваа дијагноза. Зголемената стапка на појавување на злоќуднитети кај ХИВ пациентите укажува на рушење на имунолошкиот надзор како можна етиологија на ракот. И некои други состојби на имунолошки дефицит (на пример, променливата имунодефициенција) се исто така поврзани со зголемен ризик од злоќуднитет.
Наследност[уреди | уреди извор]
Повеќето форми на рак се спорадични, што значи дека нема наследена причина за појава на ракот. Сепак, постојат неколку препознатливи синдроми каде што има наследна склоност кон рак, која често се должи на дефект во генот што штити од формирање на тумори. Познати примери се:
- Одредени наследени мутации во гените BRCA1 и BRCA2 се поврзани со зголемен ризик за рак на дојка и рак на јајниците
- Tумори на различни ендокрините органи во мултипла ендокрина неоплазија (МЕН видови 1, 2a, 2b)
- Ли-Фраумени синдром (разни тумори, како што се остеосаркомот, ракот на дојката, сарком на меките ткива, тумори на мозокот) поради мутациите на п53
- Tуркотов синдром (тумори на мозокот и полипоза на дебелото црево)
- Семејна аденоматозна полипоза- наследна мутација на АПЦ (аденоматозна полипоза коли) генот што води до ран почеток на карцином на дебелото црево
- Наследниот неполипозен колоректален карцином (исто така познат како Линч синдром) може да вклучува семејни случаи на рак на дебелото црево, рак на матката, рак на желудникот и рак на јајчниците, без бројчена предност на полипите на дебелото црево.
- Ретинобластом – појавата кај мали деца, се должи на наследна мутација на ретинобластом генот.
- Пациенти со Даунов синдром, кои имаат додатен хромозом 21, се познати по тоа што развиваат злоќуднитети како леукемијата и рак на тестисите, иако причините за оваа разлика сè уште не се познати.
Останато[уреди | уреди извор]
Со исклучок на ретки пренесувања кои се случуваат преку бременост, и маргинално мал број на дарители на органи, ракот општо земено, не е пренослива болест. Главна причина за ова е отфрлање на ткивото заради некомпатибилност. Кај луѓето и другите `рбетници, имунолошкиот систем користи МХЦ антигени за да ги разликува „своите“ од „туѓите“ клетки, бидејќи овие антитела се различни од човек до човек. Кога ќе сретне „туѓи“ антигени, имунолошкиот систем реагира против соодветната клетка. Овие реакции можат да заштитат од вгнездување на клетки на тумор преку отстранување на внесените клетки. Во Соединетите Американски Држави, приближно 3500 трудници годишно добиваат злоќуднитет, и видени се случаи на пренесување на акутна леукемија, лимфоми, меланоми и карциноми преку плацентата од мајката на фетусот. Развитокот на туморите од пресадени органи добиени од дарител е многу редок. Главна причина за вака стекнатите тумори е непрепознавање на малигнениот меланом во органот што се пресадува. Рак може да порасне од еден во друг организам само ако тие ги имаат истите хистокомпатибилни гени, што е докажано користејќи глувци, сепак ова не може да се случи во реални околности, освен оние опишани погоре. Во нечовечките организми, опишани се неколку видови на пренослив рак, каде ракот се шири меѓу животните преку пренесување на самите клетки на туморот. Овој феномен е забележан кај кучиња со стикеров сарком, уште познат како кучешки пренослив венеричен тумор, и како ѓаволов тумор на лицето кај тасманските ѓаволи.
Патофизиологија[уреди | уреди извор]
Ракот е болест на управување на растот на ткивата. За една нормална клетка да се преобрази во канцерска клетка, треба да се променат гените кои го регулираат растот на клетките. Генетските промени можат да се случат на различни начини, од добивање или загуба на цели хромозоми, па сè до мутација која ќе зафати еден единствен нуклеотид на ДНК. Постојат две пошироки категории на гени кои можат да бидат зафатени од овие промени. Онкогените можат да бидат нормални гени кои се пројавуваат во несоодветно високи нивоа, или променети гени кои имаат нови својства. И во двата случаи, изразувањето на овие гени го унапредува малигнениот фенотип на канцерските клетки. Тумор супресорните гени се гени кои ја спречуваат поделбата на клетките, опстанокот или другите својства на канцерските клетки.. Тумор супресорните гени се често оневозможени од промените кои се случуваат заради развојот на канцер. Типично, промените во многу гени се оние кои ја менуваат обичната клетка во канцерска. Постојат многу начини на класификација за различните промени во геномот кои можат да придонесат за создавање на генерација на канцерски клетки. Повеќето од овие промени се мутации, или промени во нуклеотидната секвенца на геномската ДНК. Анеуплодија, односно присуство на ненормален број на хромозоми, е една од геномските промени кои не се мутации, и може да вклучува или придобивање или губење на еден или повеќе хромозоми преку грешки во митозата. Мутациите од поголем размер вклучуваат бришење или придобивање на дел од хромозомот. Геномско засилување се случува кога клетката ќе прими преголем број копии (често 20 или повеќе) од еден мал хромозомски локус, кој вообичаено содржи во себе еден или повеќе онкогени и соседен генетски материјал. Транслокација се случува кога два одделни хромозомски региони стануваат неприродно поврзани, често на карактеристично место. Добро познат пример за ова е хромозомот „Филаделфија“, односно транслокацијата на хромозомите 9 и 22 која настанува при хронична миелогена леукемија и резултира со создавање на БЦР-АБЛ фузиската белковина, онкогенска тирозин киназа. Малите мутации вклучуваат точкести мутации, бришења и вметнувања, кои можат да се случат во промотерот на генот и да влијаат врз неговото изразување, или во кодираната секвенца на генот и да ја променат функцијата или стабилноста на неговиот белковински производ. Нарушувањето на еден единствен ген може да биде резултат на интегрирање на геномскиот материјал од вирусна ДНК или ретровирус, а ова може да доведе до изразување на вирусните онкогени во заразените клетки и нивното потомство. Се што се множи (живи клетки) најверојатно ќе настрада од грешки (мутации). Освен ако поправањето и превенцијата на грешката не се извршат правилно, грешките ќе преживеат, и постои можност да се пренесат на клетките-ќерки. Нормално, телото се заштитува себеси од рак со неколку методи како апоптоза, помошни молекули ( ДНК полимерази) итн. Сепак овие методи на исправање на грешките не се секогаш успешни, особено во средини кои го олеснуваат правењето на грешки. На пример, таква средина може да вклучува присуство на штетни супстанции наречени карциногени или периодични повреди (физички повреди, жештина итн.), или средини во кои клетките не можат да опстојат, како хипоксијата. Значи, ракот е прогресивна болест, и овие прогресивни грешки полека се наталожуваат сè додека клетката не почне да дејстува спротивно на својата функција во организмот. Најчесто грешките што го предизвикуваат ракот се зголемуваат сами по себе, за да се наталожат со експоненцијална брзина. На пример:
- Мутација во механизмот за поправање на грешките во една клетка може да доведе до побрзо таложење на грешките во таа клетка и нејзините деца.
- Мутација во сигнализационата (ендокрина) машинерија во клетката може да прати сигнали кои предизвикуваат грешки во клетките во близина.
- Заради мутација клетката може да стане неопластична, терајќи ја да мигрира и штети на другите здрави клетки.
- Заради мутација клетката може да стане неуништлива (теломер), со што засекогаш ќе им штети на здравите клетки.
Така, ракот често експлодира во нешто слично на верижна реакција предизвикана од неколку грешки, кои се наталожиле во поголеми грешки. Основната причина за ракот се грешките што предизвикуваат повеќе грешки, и тоа е причината зошто е толку тешко да се лекува ракот; дури и ако имало 10 милијарди канцерски клетки и успеале да ги убијат сите освен 10, тие клетки (заедно со други клетки склони кон грешки) повторно можат да се реплицираат или да пратат сигнали кои предизвикуваат грешки во други клетки, почнувајќи го процесот одново. Ова сценарио налик бунт е непожелен опстанок на најсилните, каде што водечките сили на еволуцијата работат против телото и воспоставувањето на ред. Всушност, кога ракот еднаш ќе почне да се развива, со исто темпо продолжува да напредува кон поагресивни фази, што се нарекува клонална еволуција.
Дијагноза[уреди | уреди извор]
Повеќето случаи на рак првично се дијагностицираат при клинички преглед по откривањето на знаци или симптоми на ракот. Меѓутоа, за конечна дијагноза и типизација на ракот најчесто е потребно мислење од патолог, вид на лекар кој е специјализиран за дијагностицирање на рак и други болести [2]. Тестовите кои се вршат на луѓе што може да имаат рак вклучуваат крвни слики, рендген снимки, снимање на мозокот и ендоскопија.
Патологија[уреди | уреди извор]
Може да се посомневаме на заболување од рак од различни причини, но конечната дијагноза за повеќето злоќуднинети треба да биде потврдена од хистолошки преглед на канцерогени клетки направен од патолог. Ткивото може да се добие преку биопсија или операција. Многу биопсии (како оние на кожата, градите или црниот дроб) може да се направат во лекарска ординација. Биопсии на други органи се вршат под анестезија и за нив е потребна операција во операциона сала. Дијагнозата на ткивото, дадена од патологот го покажува видот на клетки што се размножува, хистолошката оцена, генетските ненормалности и други одлики на туморот. Заедно, овие информации се корисни за проценување на прогнозата на пациентот и бирање на соодветниот начин на лекување. Цитогенетиката и имунохистохемијата се други начини на испитување кои патологот ги врши врз примероците на ткиво. Овие испитувања можат да овозможат податоци за молекуларните промени (како мутации, фузиски гени и промени во бројот на хромозомите) кои се случуваат во канцерските клетки, и затоа можат да го предвидат однесувањето на ракот и соодветниот третман.
Заштита[уреди | уреди извор]
Заштитата од рак се дефинира како преземање активни мерки за намалување на појавата на рак. Мнозинството на ризични фактори за појава на рак се поврзани со животната средина и начинот на живеење, што значи дека постои заштита од ракот. Повеќе од 30% од случаите со рак може да се спречат ако се избегнуваат неколку фактори на ризик како: тутунот, преголемата тежина, недоволно конзумирање на овошје и зеленчук, физичка неактивност, алкохол, сексуално преносливи болести и загадување на воздухот. Примери за приспособливоста на факторите на ризик се конзумирање на алкохол (поврзано со зголемен ризик од устен рак, рак на хранопроводот, на дојката итн), пушење (80% од жените заболени од рак на бели дробови биле пушачи, 90% од мажите), физичка неактивност (поврзана со зголемен ризик од рак на дебелото црево, градите, ендометриумот и други видови рак). Според епидемиолошките докази, сега знаеме дека избегнувањето на претерано конзумирање алкохол може да придонесе за намалување на ризикот од одредени видови рак. Сепак, споредено со изложеноста на тутун, силата на овие докази е често слаба. Други фактори на животната средина и начинот на живеење кои влијаат врз ризикот од рак (или поволно или неповолно) се одредени сексуално преносливи болести, употребата на егзогени хормони, изложувањето на јонизирачко зрачење и ултравиолетово зрачење од сонцето или солариумите, и одредени изложувања на работното место.
Исхрана и зголемена тежина[уреди | уреди извор]
Поврзаноста помеѓу исхраната и ракот е во тоа што дебелината го зголемува ризикот за развивање на рак. Различните појави на рак во одредени земји се објаснува со посебните начини на исхрана во нив (на пример, ракот на желудник е почест во Јапонија, додека ракот на дебелото црево е почест во САД). Според истражувањата, кај имигрантите се појавува ризикот што го има во новото место на живеење, често во рамките на една генерација, што е знак дека има врска помеѓу исхраната и ракот. Дали со намалувањето на прекумерната тежина се намалува и ризикот од појава на рак се` уште не е познато.
Сепак, некои истражувања покажаа дека консумирањето големи количини на овошје и зеленчук има мал, или скоро никаков ефект врз спречувањето на ракот. Предложените интервенции во исхраната за првично намалување на ризикот од рак генерално се поддржани од студиите на епидемиолошките здруженија. Во примери за вакви студии се вбројуваат извештаи за врската меѓу намаленото консумирање на месо и намалениот ризик од рак на дебелото црево, и извештаи во кои се вели дека консумирањето на кафе е поврзано со намален ризик од рак на црниот дроб. Студиите го поврзаа консумирањето на месо на скара со зголемен ризик од рак на стомакот, рак на дебелото црево, рак на дојката и рак на панкреасот, феномен кој најверојатно се должи на присуството на карциногени како бензопиренот во храна подготвена на високи температури. Една неодамнешна студија ја анализираше врската меѓу многуте фактори и ракот, беше заклучено дека најголемиот фактор во исхраната кој придонесува за појава на рак се животинските белковини, додека растителните белковини немаат никаков ефект. Истражување врз животни го потврди механизмот, со тоа што се покажа дека со намалување на количината на животински белковини се прекинуваат почетните фази и фазите на развој. Во 2005-тата година, студија за второстепеното спречување на ракот покажа дека применувањето на исхрана заснована врз растенија и промените во начинот на живот резултирале со намалување на знаците на рак кај група мажи со рак на простатата кои не примале конвенционално лечење во тоа време. Овие резултати беа поткрепени со студија од 2006-тата година. Преку 2,400 жени учествуваа во неа, од кои на половина им беше назначена нормална исхрана, додека на другата половина им беше назначена исхрана која содржи 20% помалку калории од масти. Жените кои практикувале исхрана со помалку масти имале значително помал ризик од повторна појава на рак на дојка, според привремениот извештај од декември 2006 година. Во неодамнешните истражувања исто така беше пронајдена можна врска помеѓу некои видови на рак и големото консумирање на рафинирани шеќери и други прости јаглехидрати. Иако се` уште се дебатира за степенот на поврзаност и бројот на жртви, некои организации всуштност почнаа да препорачуваат намалување на внесувањето на рафинирани шеќери и скроб, како дел од нивните режими за заштита од рак. 10 препораки за да се намали ризикот од развивање на ракот, ги вклучуваат следниве упатства за исхрана: (1) намалување на внесувањето на храна и пијалаци кои дебелеат, имено високоенергетска храна и пијалаци со шеќер, (2) јадење храна претежно со растително потекло, (3) ограничување на внесувањето на црвено месо и избегнување на преработено месо, (4) ограничување на внесувањето на алкохолни пијалаци, и (5) намалување на внесувањето на сол и избегнување на житарици или мешункасти плодови.
Лекови[уреди | уреди извор]
Идејата дека лековите можат да се користат за спречување на ракот е привлечна, и многу висококвалитетни клинички испитувања ја подджуваат употребата на хемопревенцијата во посебни околности. Секојдневната употреба на Тамоксифен, селективен естроген рецептор модулатор (СЕРМ), обично во период од 5 години го намалува ризикот од развивање на рак на дојката за околу 50% кај жени кои имаат висок ризик од заболување. Неодамнешно истражување покажа дека селективниот естроген рецептор модулатор Ралоксифен има слични придобивки како Тамоксифенот во превенцијата на ракот на дојката кај жени што имаат висок ризик од заболување, но со помалку несакани ефекти. Ралоксифен е СЕРМ како Тамксифенот; според медицинските испитувања, тој го намалува ризикот од рак на дојка подеднакво добро како и Тамоксифенот кај жени што имаат висок ризик од заболување. Во едно такво истражување кое опфати скоро 20 000 илјади жени, Ралоксифенот имал помалку несакани ефекти од Тамоксифенот, иако допуштал создавање на повеќе карциноми со дуктална „ин ситу“ форма. Финастерид, 5-алфа-редуктаза инхибитор, го намалува ризикот од рак на простатата, иако се чини дека најчесто ги спречува само несериозните тумори. Ефектите од „кокс-2“ инхибиторите како Рофекоксиб и Целекоксиб врз ризикот од полипи на дебелото црево се проучуваат во пациенти со семејна аденоматозна полипоза, и во голем број од населението. Во двете групи, имало значително намалување на создавањето на полипи на дебелото црево, но по цена на зголемена токсичност во кардиоваскуларниот систем. Од 2010 година, се покажало дека витамините не се ефикасни во превенцијата од рак, додека намалените нивоа на Д-витаминот се поврзани со зголемен ризик од појава на рак. Се` уште не е утврдено дали оваа врска е случајна или додатоците на Д-витамин имаат заштитно дејство. Бета-каротин додатокот незначително го зголемува ризикот од рак на белите дробови. Фолната киселина нема ефект во спречувањето на ракот на дебелото црево и може да предизвика зголемување на бројот на полипите.
Вакцинација[уреди | уреди извор]
Направени се вакцини за спречување на онкогените инфективни агенси, а во процес на правење се терапевтски вакцини кои симулираат имунолошки одговор против специфичните епитопи на ракот. Вакцината за ХПВ (Гардасил и Церварикс) го намалува ризикот од развивање на ракот на грлото на матката. Вакцината за хепатит Б заштитува од инфекција на хепатит Б вирусот и со тоа го намалува ризикот од рак на црниот дроб.
Рано откривање и следење[уреди | уреди извор]
Рано откривање и следење на ракот вклучуваат напори за да се забележи ракот пред да се појават симптомите. Ова може да вклучува физичко испитување, тестови на крв и урина или медицинска визуелизација. Иако тестовите за рано откривање и следење на ракот носат ризици, имаат повеќе позитивни страни, една од нив е раното откривање и лечење, особено ако се препорачуваат за голем дел од населението.
Препораки[уреди | уреди извор]
Работната група за превентивни услуги во САД го препорачува раното откривање и следење на ракот на грлото на матката кај оние што се сексуално активни и имаат матка, барем до 65 – годишна возраст. Се препорачува мамографија за откривање на рак на дојката на секои две години кај жени на возраст од 50-74 години, но сепак не се препорачува самоиспитување на градите или клиничко испитување на градите. Се препорачува рано откривање и следење на ракот на дебелото црево преку тесирање на невидливото крварење во изметот, сигмоидоскопија или колоноскопија, почнувајќи на возраст од 50 до 75 години. Нема доволно докази за тоа дали треба или не да се врши рано откривање и следење на ракот на кожата, ракот на устата, ракот на белите дробови или ракот на простатата кај мажи постари од 75 години. Рутинско откривање и следење не се препорачува за ракот на мочниот меур, ракот на тестисите, ракот на јајчниците, ракот на панкреасот или ракот на простатата кај мажи постари од 75 години. Според една Кохранова студија во 2009 – тата година, дојдено е до малку поразличен заклучок во однос на раното откривање и следење на ракот на дојката, и се вели дека мамографијата може повеќе да наштети отколку да помогне.
Генетско тестирање[уреди | уреди извор]
Веќе е достапно генетското тестирање на поединци со висок ризик од генетски мутации поврзани со ракот. Носителите на генетските мутации кои го зголемуваат ризикот од појава на рак можат да подлежат на зголемена контрола, хемопревенција, или операција за намалување на ризикот. Раното откривање на наследениот генетски ризик од рак, заедно со интервенциите за спречување на ракот како операциите или зголемената контрола, можат да им го спасат животот на поединците со висок ризик.
Борба против ракот[уреди | уреди извор]
Постојат многу можности за справување со ракот, меѓу кои: хемотерапија, терапија со зрачење, операција, имунотерапија, терапија со моноклонални антитела и други методи. Кој од нив ќе се користи зависи од местоположбата и сериозноста на туморот и степенот на болеста, како и општата здравствена состојба на човекот. Во развојна фаза се и експериментални третмани против ракот. Целта на третманот е целосно отстранување на ракот без притоа да се оштети остатокот од телото. Понекогаш ова се постигнува со операција, но склоноста на ракот да ги напаѓа соседните ткива, или да се шири на подалечни места со микроскопски метастази, често ја ограничува ефикасноста на операцијата. Операцијата често бара отстранување на широка хируршка маргина, или на слободна маргина. Ширината на слободната маргина зависи од видот на ракот, методот на отстранување (Мохсова хирургија и сл.). Маргината може да биде мала и до 1 милиметар за рак на базалните клетки, користејќи Мохсова хирургија, до неколку сантиметри за агресивните видови на рак. Ефикасноста на хемотерапијата често е ограничена заради нејзината токсичноста за другите ткива во телото. Зрачењето исто така може да предизвика штета на нормалното ткиво. Бидејќи ракот е класа на болести, веројатноста дека некогаш ќе има еден единствен „лек за рак“ е мала, иста како онаа дека ќе има единствен третман за сите инфективни болести. Порано за инхибиторите на ангиогенезата се мислеше дека имаат потенцијал како „сребрен куршум“ кој може да се примени кај многу видови на рак, но ова не се покажа вистинито во пракса.
Прогноза[уреди | уреди извор]
Ракот има репутација како смртоносна болест. Иако ова секако важи за одредени посебни видови, вистината зад историските конотации на ракот се надминуваат постојано од напредоците во медицинската нега. Некои видови на рак имаат многу подобра прогноза отколку некои незлоќудни болести како откажување на работата на срцето или мозочен удар. Прогресивните и распространувачки злоќудни болести имаат значително влијание врз квалитетот на животот на пациентот, и многу од третманите за рак (како хемотерапијата) може да имаат тешки несакани последици. Во напредните фази на ракот, на многу пациенти им е потребна посебна нега, што ги засегнува и членовите на семејството и пријателите. Палијативната грижа како решение може да вклучува трајна или повремена грижа во дом.
Епидемиологија[уреди | уреди извор]
Во 2004 година, во Македонија од рак починале 157 лица на 100.000 жители, а веќе во 2014 година смртноста се зголемила на 180 починати лица на 100.000 жители. Така, во 2014 година, вкупно 3.730 луѓе умреле од рак во Македонија, што изнесувало 18,9% од вкупниот број на умрените лица. Набљудувано по региони, најмала е смртноста во Полошкиот Регион (120 починати на 100.000 жители), а најголема во Пелагонискиот (214 починати на 100.000 жители) и во Скопскиот Регион (213 починати на 100.000 жители). Во споредба со останатите земји во Европа, Македонија се наоѓа кон средината во поглед на смртноста поради рак. Во тој поглед, најголема смртност има во Унгарија, каде во 2012 година од рак починале 361 лице на 100.000 жители. Исто така, смртноста е висока во Хрватска (341 починато лице на 100.000 жители во 2011 година), Словачка (325 починати лица на 100.000 жители) и Словенија (318 починати лица на 100.000 жители). Во светот постои тренд на зголемување на бројот на починати лица од рак при што дури 66% од сите случаи на злоќудни заболувања отпаѓаат на земјите во развој и неразвиените земји. Сепак, според д-р Милан Ристевски, Македонија се наоѓа на самиот врв во Европа според смртноста поради одредени видови рак, како што се ракот на дојката и ракот на белите дробови.[3]
Историја[уреди | уреди извор]
Хипократ (460 г. п.н.е – 370 г. п.н.е) опишал неколку видови на рак, нарекувајќи ги, меѓу другите, со грчиот збор „карцинос“ (рак или речен рак). Името доаѓа од изгледот на пресекот на цврст малигнен тумор, со „вените раширени на сите страни исто како нозете на животното, на ракот, и оттаму неговото име“. Бидејќи било против грчката традиција да се отвора телото, Хипократ ги опишувал и цртал само оние видливи тумори на кожата, носот и градите. Лекувањето се засновало врз теоријата за четирите телесни течности (црна и жолта жолчна течност, крв и слуз). Според овие течности, лекувањето се состоело од начин на исхрана, испуштање на крв, и/или лаксативи. Низ вековите, било откриено дека ракот може да се појави каде било во телото, но лекувањето засновано врз теоријата за четирите телесни течности останала популарна сè до 19 век, кога биле откриени клетките. Целс (Келсос, 25 г. п.н.е- 50 г. од н.е.) го превел „карцинос“ во латинскиот „канцер“ со истото значење- рак. Гален (втор век од н.е.) почнал доброќудните тумори да ги вика „онкос“, според грчкиот збор за отекување, а хипократовиот „карцинос“ го користел за злоќудните тумори. Подоцна ја додал и наставката „-ом“, грчки збор за отекување, добивајќи го името „карцином“. Најстариот познат опис на хируршко лекување на ракот е откриено во Египет и датира 1600 години пред нашата ера. На папирус се опишани 8 случаи на чиреви на градите кои биле лекувани со каутеризација, со алатка наречена „огнена дупчалка“. Натписот за оваа болест вели дека е неизлечивла. Друго исто така рано хируршко лекување на ракот е опишано во 1020-тите, од страна на Авицена (Ибн Сина) во „Канонот на медицината“. Тој тврдел дека отсекувањето треба да биде радикално и дека целото заразено ткиво треба да се отстрани, што вклучувало користење на ампутација или отстранување на вените кои се протегале во насока на туморот. Тој исто така ја препорачувал употребата на каутеризација врз местото кое се лекува, доколку е потребно. Во 16 и 17 век, дисецирањето на тела за наоѓање на причината за смрт станало поприфатливо за докторите. Германскиот професор Вилхелм Фабри верувал дека ракот на дојката бил предизвикан од згрутчување на млекото во млечните канали. Холандскиот професор Франсоа де ла Бое Силвиус, следбеник на Декарт, верувал дека целата болест била резултат на хемиски процеси, и дека скиселената лимфна течност била причината за рак. Неговиот современик, Николас Тулп, верувал дека ракот е отров што полека се шири и заклучил дека е заразна болест. Првата причина за појава на рак е идентификувана од британскиот хирург Персивал Пот, кој во 1775-тата година открил дека ракот на скротумот бил вообичаена болест меѓу чистачите на оџаци. Работата на други поединечни лекари довела до различни увиди, но можеле да донесат поцврсти заклучоци дури откако тие почнале да работат заедно. Со широкораспространетата употреба на микроскопот во 18 век, откриено е дека „отровот на ракот“ се шири од примарниот тумор преку лимфните јазли до други места (метастази). Ваквиот пристап кон болеста беше прво формулиран од англискиот хирург Кембел де Морган во периодот меѓу 1871 и 1874 година. Употребата на хирургија за лекување на ракот имала слаби резултати заради проблеми со хигиената. Реномираниот шкотски хирург Александер Монро во рок од две години видел само двајца пациенти со рак на дојката што ја преживеале операцијата. Во 19 век, стерилизацијата ја подобрила хигиената во хирургијата, и како што статистиката на преживување растела, хируршкото отстранување на туморот станало првичен начин на лекување на ракот. Со исклучок на Вилијам Коли, кој во 19 век мислел дека стапката на излекување после операција била поголема пред појавата на стерилизација ( и кој вбризгувал бактерии во туморите, и добивал мешани резултати), лекувањето на ракот станало зависно од поединечната вештина на хирургот во отстранување на туморот. За време на истиот период, теоријата дека телото е составено од различни ткива, кои пак биле составени од милиони клетки, ја тргна настрана теоријата на четирите телесни течности за хемиската нерамнотежа во телото. Започна ерата на клеточната патологија. Генетската основа на ракот беше откриена во 1902 година од германскиот зоолог Теодор Бовери, професор по зоологија во Минхен, а подоцна во Вурсбург. Тој пронашол начин за создавање на клетки со повеќе копии на центрозомот, структура што тој ја открил и именувал. Тој претпоставил дека хромозомите се разликуваат и пренесуваат различни наследни фактори. Посочил дека мутациите на хромозомите можат да создадат клетка со неограничен потенцијал за растење која може понатаму да се пренесе на нејзините потомци. Ја предложил идејата за постоење на клучни точки во клеточниот циклус, тумор супресорните гени и онкогените. Мислел и дека видовите на рак може да се предизвикаат или поттикнат со зрачење, физички или хемиски нарушувања или со патогени микроорганизми. Кога Марија и Пјер Кири го открија зрачењето при крајот на 19 век, тие всуштност наидоа на првиот ефикасен нехируршки начин на лечење на ракот. Со зрачењето се појавија и првите знаци на повеќе-начинскиот пристап кон лекување на ракот. Хирурзите веќе не оперираа сами, туку соработуваа заедно со болничките радиолози за да им помогнат на пациентите. Отежнувањето на комуникацијата што со ова се појави, заедно со неопходноста пациентот да биде лекуван во болница наместо дома, создаде паралелен процес на складирање на податоците на пациентите во болнички досиеја, што подоцна доведе до првите статистички истражувања за пациентите. Еден од првите и најважни записи за епидемиологијата на ракот е делото на Џенет Лејн – Клејпон, која во 1926-тата година издаде споредбена студија за британското министерство за здравство од 500 случаи на рак на дојката и 500 контролни пациенти со исто потекло и начин на живот. Нејзиното пионерско дело за епидемиологијата на ракот го продолжија Ричард Дол и Остин Бредфорд-Хил, кои го објавија делото „Ракот на белите дробови и другите причини за смрт поврзани со пушењето“. Во 1956-тата година следеше „Вториот извештај за смртноста на британските доктори“ (уште познат и како „Студија за британските доктори“). Ричард Дол го напушти Лондонскиот истражувачки центар за да започне со работа во Оксфордската група за епидемиологија на рак во 1968-мата година. Со употребата на компјутерите, оваа група беше првата што складираше огромна количина на податоци за ракот. Современите епидемиолошки методи се тесно поврзани со сегашните концепти на политиката за болести и јавното здравство. Во текот на изминативе 50 години, беа направени големи напори за собирање на податоци во медицинската пракса, преку болничките, меѓуградските, па дури и државните граници за да се проучи независноста на културните фактори и факторите на животната средина од појавата на ракот. Лекувањето и проучувањето на пациентите заболени од рак се` до Втората светска војна беше забрането за поединечните лекарски пракси, кога центрите за медицинско истражување открија дека има големи меѓународни разлики во појавата на болеста. Ова сознание ги натера државните органи за јавно здравство да го овозможат складирањето на податоци за здравјето низ приватните пракси и болниците, процес кој во некои земји трае и ден денес. Јапонската медицинска заедница дојде до заклучок дека коскената срж на жртвите од атомските бомбардирања во Хирошима и Нагасаки е комплетно уништена. Заклучија и дека болната коскена срж може да биде уништена со зрачење, а ова доведе до откривањето на пресадувањето на коскена срж за леукемијата. По Втората светска војна, трендовите на лекување на рак, на микро-ниво ги подобруваат постоечките методи на лечење, ги стандардизираат и ги глобализираат за да најдат лек преку епидемиологијата и меѓународните партнерства.
Истражување[уреди | уреди извор]
Истражувањето на ракот претставува интензивен научен напор за да се разберат процесите на болеста и да се откријат можни начини на лекување. Подобреното сфаќање на молекуларната и клеточната биологија благодарение на истражувањата за ракот доведе до мнозина нови, ефикасни начини на лекување на ракот, откако тогашниот претседател на САД, Ричард Никсон ја објави „Војната против ракот“ во 1971 година. Од 1971 година па наваму, Соединетите Американски Држави имаат вложено над 200 милијарди долари во истражувањето за ракот (таа сума вклучува пари вложени од страна на приватни и државни сектори и фондации). И покрај овие значителни вложувања, оваа земја доживеала намалување на смртната стапка од рак за само 5% (според бројноста и возраста на населението) во периодот меѓу 1950-та и 2005-тата година.
Рак на белите дробови[уреди | уреди извор]
Ракот на белите дробови е болест која се состои од неконтролиран раст на клетките во ткивата на белите дробови. Ова растење може да доведе до метастази, кои се всуштност напаѓање на соседните ткива и навлегување во други делови надвор од белите дробови. Мнозинството од примарните видови рак на бели дробови се карциноми на белодробното крило, кои потекнуваат од епителните клетки. Ракот на белите дробови како најчест причинител нс смртност предизвикана од некаков вид на рак кај мажите и жените, е одговорен за 1,3 милиони смртни случаи годишно, низ целиот свет, сметајќи од 2004 година. Најчестите симптоми се краток здив, кашлање (тука се вклучува и искашлувањето крв) и губење на тежината. Главните видови на рак на бели дробови се карцином на малите белодробни клетки, и карцином на не-малите белодробни клетки. Важно е да се разликуваат, бидејќи начинот на лечење варира, односно карциномот на не-малите белодробни клетки некогаш се лекува со операција, додека карциномот на малите белодробни клетки обично подобро реагира на хемотерапија и зрачење. Највообичаената причина за рак на белите дробови е долготрајното изложување на чадот од цигари. Појавата на рак на белите дробови кај непушачите кои се вбројуваат со 15% од случаите, најчесто се припишува на комбинација на генетски фактори, гасот радон, азбест и загадување на воздухот, вклучувајќи го и пасивното пушење. Ракот на бел и дробови може да се види со правење радиограм на градите и компјутеризирана томографија. Дијагнозата се потврдува со биопсија. Ова обично се прави со бронхоскопија или биопсија направена со помош на компјутеризирана томографија. Лекувањето и прогнозата зависат од хистолошкиот вид на ракот, степенот на ширење и издржливоста на пациентот. Можни начини на лекување се операција, хемотерапија и радиотерапија. Стапката на преживување е различна, и зависи од фазата на ракот, целокупното здравје и други фактори, но севкупната стапка на преживување до 5 години им е загарантирана на само 14% од луѓето заболени од рак на белите дробови.
Рак на дојка[уреди | уреди извор]
Ракот на дојката (злоќудна неоплазма на дојката) е рак кој потекнува од ткивото на градите, најчесто од внатрешните делови на млечните канали или лобулите кои ги снабдуваат каналите со млеко. Видовите рак кои потекнуваат од каналите се нарекуваат дуктални карциноми, а оние што потекнуваат од лобулите се познати како лобуларни карциноми. Прогнозата и стапката на преживување варира и во главно зависи од видот на ракот и степенот на ширење. За предвидување на стапката на преживување, постојат компјутеризирани модели. Со најдобрите начини на лечење и во зависност од фазата во која е ракот, стапката на преживување без болеста варира од 98% до 10%. Во начините на лекување се вбројуваат операција, лекови (хемотерапија и хормонална терапија) и зрачење. Низ целиот свет, ракот на дојката сочинува 10,4% од вкупните појавувања на ракот меѓу жените, и со тоа е најчестиот вид на рак кај жените кој потекнува од кожата (епителни клетки), и петтиот најчест причинител на смртни случаи поврзани со рак. Во 2004 година, ракот на дојката предизвикал 519 илјади смртни случаи низ целиот свет (7% од сите смртни случаи поврзани со ракот, скоро 1% од сите смртни случаи општо). Ракот на дојката е околу 100 пати почест кај жените отколку кај мажите, иако имаат послаби резултати, што се должи на ненавременото дијагностицирање. Некои видови на ракот на дојка се чувствителни на хормони како естроген и/или прогестерон, што овозможува да бидат лекувани со спречување на ефектите на овие хормони во целните ткива. Естроген или прогестерон рецептор позитивните тумори имаат подобра прогноза и бараат помалку агресивно лекување отколку оние видови на рак што се негативни. Оние видови на рак на дојка без хормонски рецептори, кои се прошириле во лимфните јазли под пазувите, или пак изразуваат одредени генетски одлики, се поризични и се лекуваат на поагресивен начин. Зрачењето се користи за контролирање на канцерските клетки кои не биле отстранети при операција, со што обично се продолжува животниот век, иако изложувањето на срцето на зрачење може да предизвика штета и срцев удар во подоцнежните години.
Наводи[уреди | уреди извор]
- ↑ 1,0 1,1 Anand P, Kunnumakkara AB, Kunnumakara AB, Sundaram C, Harikumar KB, Tharakan ST, Lai OS, Sung B, Aggarwal BB (September 2008). „Cancer is a preventable disease that requires major lifestyle changes“. Pharm. Res. 25 (9): 2097–116. doi:10.1007/s11095-008-9661-9. PMC 2515569. PMID 18626751.CS1-одржување: повеќе имиња: список на автори (link)
- ↑ ПЗУ „Биопсија“.
- ↑ Љубица Балабан, „Во Македонија од рак умираат речиси двојно помалку отколку во Европа“, Дневник, година XX, број 5995, понеделник, 22 февруари 2016, стр. 7.
Надворешни врски[уреди | уреди извор]
| Класификација | |
|---|---|
| Надворешни извори |
- „Канцер“ - македонски протал за ракот Архивирано на 20 декември 2008 г. (македонски)
|
